Inhoud
Prevalentie en behandeling van benzodiazepineverslaving
Samenvatting
Achtergrond: Afhankelijkheid van benzodiazepines (BZD's) komt veel voor, maar wordt niet altijd herkend. Hierdoor worden veel BZD-afhankelijke patiënten niet adequaat behandeld. Dit artikel biedt een overzicht van de stand van zaken rond BZD-afhankelijkheid.
Methode: Narratief literatuuroverzicht van de huidige kennis rond BZD-afhankelijkheid.
Resultaten: In Nederland zijn ongeveer 200 duizend mensen afhankelijk van BZD's. Belangrijke negatieve effecten van langdurig BZD-gebruik zijn cognitieve functiestoornissen, verminderd reactievermogen, verhoogd risico op ongelukken en onthoudingssymptomen. Bij vermoeden van BZD-afhankelijkheid dient een stepped-care benadering te worden gevolgd, met in het bijzonder aandacht voor terugvalpreventie.
Conclusie: BZD-gebruik dient systematisch uitgevraagd te worden bij patiënten binnen de geestelijke gezondheidszorg. Bij BZD-afhankelijkheid dient een behandelstrategie daarvoor opgenomen te worden in het behandelingsplan.
Aims: Dependence on benzodiazepines (BZDs) is common, but is not always recognized. Because of this, many patients with BZD-dependence are not adequately treated. This article provides an overview of the state of art of BZD dependence.
Method: Narrative literature review of the current knowledge on BZD dependence.
Results: In the Netherlands, about 200,000 people are dependent on BZDs. Significant adverse effects of long-term BZD use are cognitive impairment, decreased reaction time, increased risk of accidents, and withdrawal symptoms. Suspicion of BZD dependence should be followed by a stepped care approach with particular attention for relapse prevention.
Conclusion: Patients within the mental health system should be assessed systematically on BZD use. In case of BZD dependence a treatment strategy should be included in the treatment plan.
Keywords: benzodiazepines, adverse effects, dependence, treatment
Inleiding
Afhankelijkheid van benzodiazepines (BZD's) komt veelvuldig voor. BZD-afhankelijkheid wordt echter vaak niet herkend en blijft daardoor ook vaak onbehandeld. BZD's worden vanwege hun remmend effect op het zenuwstelsel veelal voorgeschreven voor spierrelaxatie, behandeling van een epileptisch insult, demping van angst en onrust, en ook als slaapmiddel. Binnen de psychiatrie worden zes indicatiegebieden omschreven: angst, slaapstoornissen, ontgifting van alcohol, delirium, agitatie, en agressie bij psychose en bij bijwerkingen van antipsychotica (Dell'osso & Lader, 2013). Alleen bij epilepsie en paniekstoornissen is er evidentie om langdurig te behandelen met BZD's wanneer eerstekeuzebehandelingen falen; voor de overige indicatiegebieden in de psychiatrie wordt geadviseerd kortdurend voor te schrijven.
Toch werden in 2010 voor 1,4 miljoen BZD-gebruikers 10,6 miljoen recepten uitgeschreven (Stichting Farmaceutische Kengetallen, 2011). Ruim een derde van deze groep gebruikt BZD's chronisch (Gorgels et al., 2001). De beperking van de vergoeding voor BZD's, ingevoerd in 2009, heeft het aantal gebruikers direct doen dalen met 15% (Stichting Farmaceutische Kengetallen, 2011). In de laatste jaren is het aantal gebruikers met een paar procent per jaar gedaald en wordt 40 van de 67 miljoen euro van de kosten betaald door de gebruiker.
Langdurig gebruik van BZD's heeft diverse negatieve consequenties (Gorgels et al., 2001; Lader, 2011). Een belangrijke bijwerking van langdurig BZD-gebruik is het negatieve effect op een breed palet aan cognitieve functies (waaronder geheugenfuncties, tempo van informatieverwerking, aandachtsfuncties en executieve functies). Na het staken van de BZD's verbeteren deze cognitieve functies, al is dit herstel na een jaar abstinentie nog altijd niet volledig bij een groot deel van de chronisch gebruikers (Barker, 2004; Lader, 2011). Ook draagt BZD-gebruik bij aan ongevallen en botbreuken door een verminderd reactievermogen in combinatie met het spierverslappende effect van BZD's (Gorgels et al., 2001; Lader, 2011).
Langdurig gebruik van BZD's kan ook leiden tot tolerantie en afhankelijkheid. Bij zo'n 40% van de chronische gebruikers in de huisartsenpraktijk en 65% in de psychiatrie is sprake van BZD-afhankelijkheid (Kan, Breteler, & Zitman, 1997). Dit zou betekenen dat in Nederland circa 200 duizend mensen afhankelijk zijn van een BZD. Dit artikel geeft een overzicht van de farmacologische effecten van BZD's, inclusief het mechanisme van benzodiazepineafhankelijkheid. Vervolgens wordt aandacht besteed aan de herkenning en behandeling van benzodiazepineafhankelijkheid en de mogelijke rol van de gedragstherapeut hierbij.
Farmacologie van BZD's
De werking van BZD's berust op binding aan GABA-A-receptoren in het centrale zenuwstelsel. Deze receptoren hebben een buisvormige structuur, waardoorheen chloorionen de cel in getransporteerd worden (figuur 1). Na hechting van een BZD op de GABA-A-receptor wordt de werking van GABA versterkt. Hierdoor stromen meer negatief geladen ionen door de celmembraan de hersencel in. De celmembraan wordt extra negatief geladen (gehyperpolariseerd), waardoor de activiteit van de hersencel geremd wordt. Daar GABA-A-receptoren door vrijwel het gehele brein voorkomen, leidt activering van GABA-receptoren tot een algehele demping van hersenfuncties, onder andere resulterend in slaap, spierontspanning, en afname van angst en agitatie.
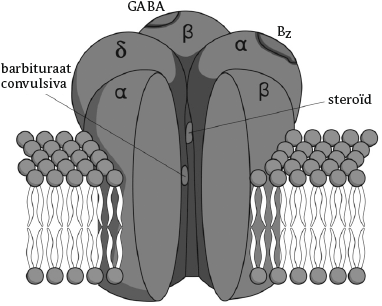
Figuur 1 GABA-receptor: GABA = bindingsplaats voor GABA; Bz = bindingsplaats voor benzodiazepines (bron: Loonen, 2013)
Er zijn in Nederland 20 verschillende soorten BZD's geregistreerd (tabel 1). Effectverschillen worden met name veroorzaakt door de gebruikte dosering, verschil in werkingsduur tussen de verschillende preparaten (halveringstijd in het bloed) en eigenschappen van het individu (zoals lichaamsgewicht) (Lader, 2011). Voor sommige BZD's geldt dat de afbraakproducten (metabolieten) die ontstaan na omzetting in de lever zelf ook binden aan de GABA-A-receptor. Diazepam heeft bijvoorbeeld een halfwaardetijd van circa 20-30 uur. De metabolieten van diazepam zijn echter ook actief op de GABA-A-receptor, waardoor de werking van diazepam langer aan kan houden, tot wel 80-90 uur na inname. Oxazepam daarentegen heeft een halfwaardetijd van circa 5-10 uur en wordt afgebroken tot een product dat niet actief inwerkt op het zenuwstelsel.
Tabel 1 Geregistreerde benzodiazepines in Nederland (generiek en spécialité)
| Generiek | Spécialité | Generiek | Spécialité |
|---|---|---|---|
| alprazolam | Xanax | loprazolam | Dormonoct |
| bromazepam | - | lorazepam | Temesta |
| brotizolam | Lendormin | lormetazepam | Noctamid |
| chloordiazepoxide | Librium | midazolam | Dormicum |
| clobazam | Frisium | nitrazepam | Mogadon |
| clonazepam | Rivotril | oxazepam | Seresta |
| clorazepaat | Tranxène | prazepam | Reapam |
| diazepam | Valium, Stesolid | temazepam | Normison |
| flunitrazepam | Rohypnol | zolpidem | Stilnoct |
| flurazepam | Dalmadorm | zopiclon | Imovane |
Afhankelijkheid van benzodiazepines
Afhankelijkheid van BZD's hangt samen met lichamelijke gewenning (fysieke afhankelijkheid) en mentale verslaving (zie hiervoor de criteria voor BZD-afhankelijkheid in tabel 2; American Psychiatric Association, 2013). Na 4-6 weken gebruik van BZD's ontstaat bij ongeveer 25% van de mensen klachten van fysieke afhankelijkheid (Lader, 2011). Meest opvallend is daarbij het optreden van een onthoudingssyndroom bij het staken van BZD-gebruik. Door langdurig BZD-gebruik past het brein zich namelijk aan door het aantal GABA-A-receptoren te laten afnemen (down-regulatie). Wanneer de benzodiazepinestimulatie van de aanwezige GABA-receptoren wegvalt, ontstaat vervolgens een feitelijke GABA-onderactiviteit, met een te geringe remming van de zenuwcellen en toegenomen activiteit van deze cellen als gevolg. Dit uit zich in klachten als trillen, verhoging van de bloeddruk en transpiratie, onrust, angst en slaapproblemen. Bij ernstige toename van de hersenactiviteit kunnen epileptische insulten en een delier ontstaan (zie tabel 3).
De mentaal verslavende effecten van BZD's worden veroorzaakt door effecten op het beloningscircuit in de hersenen. In de normale situatie wordt de afgifte van dopamine in het beloningscircuit van de hersenen geremd door inhiberende zenuwcellen. Onder invloed van BZD's worden deze inhiberende zenuwcellen geremd, waardoor de afgifte van dopamine in het beloningscircuit (ventrale striatum) minder wordt geremd (disinhibitie), en vindt er meer uitstoot van dopamine plaats in het beloningscentrum (Tan, Rudolph, & Luscher, 2011). Bij verslavingsgevoelige individuen zorgt dit voor een drang om opnieuw BZD's te gebruiken.
In circa 93% van de BZD-afhankelijke patiënten is er sprake van BZD-afhankelijkheid met een therapeutische dosis. Dit zijn mensen die op enige moment begonnen zijn met een slaapmiddel of een rustgevend medicijn, en die er nooit mee zijn gestopt. Tot deze groep behoren ook patiënten die gestart zijn met BZD's bij ontwenning van bijvoorbeeld alcohol, en dit gebruik nooit gestaakt hebben. Vrouwen en ouderen zijn oververtegenwoordigd in deze groep.
Minder vaak voorkomend zijn patiënten met hogedosisafhankelijkheid (Lugoboni et al., 2014). Hoewel er geen internationale definitie bestaat voor hogedosisafhankelijkheid van BZD's, wordt uitgegaan van een dosisequivalent van 20 mg diazepam of meer. De groep met hogedosisafhankelijkheid van BZD's bestaat vooral uit patiënten met afhankelijkheid van alcohol of drugs. Deze patiënten gebruiken BZD's vaak om de effecten van andere middelen te moduleren.
Tabel 2 Stoornis(afhankelijkheid) van een sedativum, hypnoticum of anxiolyticum volgens de DSM-5 (American Psychiatric Association, 2013)
Een patroon van problematisch gebruik van een sedativum, hypnoticum of anxiolyticum met tot gevolg lijden en of verminderd functioneren zoals blijkt uit ten minste twee van de volgende criteria gedurende een periode van twaalf maanden:
|
Tabel 3 Onthoudingssyndroom volgens de DSM-5 (American Psychiatric Association, 2013)
| A | De inname van BZD's wordt na enkele weken gebruik geheel of gedeeltelijk gestaakt. |
| B | Twee of meer van onderstaande symptomen ontstaan binnen enkele uren tot dagen na het geheel of gedeeltelijk staken van de inname:
|
| C | De voornoemde symptomen veroorzaken in belangrijke mate lijden of beperkingen in het functioneren. |
| D | De symptomen kunnen niet beter verklaard worden door een andere aandoening, bijvoorbeeld een intoxicatie en/of ontwenning van een ander middel, of een angststoornis. |
Herkenning van benzodiazepineafhankelijkheid
Het vaststellen van BZD-afhankelijkheid gebeurt op basis van het uitvragen van BZD-gebruik en de daarmee samenhangende symptomen (zie tabel 2). Differentiatie tussen symptomen van BZD-afhankelijkheid en symptomen van psychiatrische aandoeningen is niet altijd eenvoudig. De vertraagde psychomotoriek, angstklachten, slaapproblemen en cognitieve klachten kunnen zowel samenhangen met BZD-afhankelijkheid als passen bij een affectieve stoornis zoals een depressie. Klachten van BZD-onthouding kunnen eveneens lijken op symptomen van andere psychiatrische stoornissen, zoals een paniekstoornis (Lader, 2011). Het is daarom van belang dat in de ggz systematisch navraag wordt gedaan naar het gebruik van BZD's, zoals ook alcohol- en drugsgebruik uitgevraagd dienen te worden (zie de Wildt, in dit themanummer).
Vervolgens dient het beloop van de symptomen in de tijd en de mogelijke samenhang met BZD-gebruik uitgevraagd te worden om de diagnose te kunnen stellen.
De Bendep-zelfrapportagevragenlijst (Bendep-SRQ) is een 20-item zelfrapportagevragenlijst die kan worden ingezet om de ernst van BZD-afhankelijkheid in kaart te brengen (zie http://hulpgids.nl/assets/files/pdf/testen/Bndep.pdf). De scores geven informatie over de ernst van problematisch gebruik, preoccupatie, therapietrouw en ontwenning (Kan, Breteler, van der Ven, & Zitman, 2001).
Behandeling van benzodiazepineafhankelijkheid
Succesvolle behandeling van BZD-afhankelijkheid resulteert, naast een verbetering in cognitieve symptomen bij een deel van de patiënten, bij zo'n 70% van hen ook in verbetering van de slaap (Lader, 2011). Tevens wordt na het afbouwen van BZD een betere kwaliteit van leven gerapporteerd, wat door naasten wordt bevestigd (Lader, 2011). De vraag naar medische zorg neemt af na het bereiken van abstinentie, hetgeen eveneens een aanwijzing is voor verbetering van de kwaliteit van leven (Gorgels et al., 2008).
De eerste stap in de behandeling van BZD-afhankelijkheid is het staken van BZD-gebruik. Ten behoeve van het staken wordt internationaal een stepped-care benadering aanbevolen (Lingford-Hughes et al., 2012). Deze benadering wordt deels onderbouwd door onderzoek (Oude Voshaar, Couvee, van Balkom, Mulder, & Zitman, 2006a). De verschillende behandelstappen worden hieronder besproken.
Stap 1: Minimale interventie
Een korte interventie, zoals een brief of een consult van de huisarts, waarin gewezen wordt op schadelijke effecten van langdurig BZD-gebruik, is voor ongeveer 20% van de chronisch BZD-gebruikers aanleiding om hun BZD-gebruik te staken (Oude Voshaar et al., 2006a; Parr, Kavanagh, Cahill, Mitchell, & Young, 2009). Voor de praktijk betekent dit dat een aanzienlijk deel van de chronisch BZD-gebruikers na een brief van hun huisarts zonder veel klachten kan stoppen. Feitelijk is hier eerder sprake van chronisch BZD-gebruik dan van BZD-afhankelijkheid. Vooral patiënten met gebruik van een therapeutische dosis komen in aanmerking voor deze interventie. De gedragstherapeut kan de cliënt hiertoe stimuleren door uitleg te geven over de gevolgen van BZD-gebruik (zie tabel 4 voor een kort overzicht) en de patiënt een afspraak bij de voorschrijvende arts te laten maken.
Stap 2: Begeleide detoxificatie
Als staken van BZD's niet slaagt vanwege onthoudingsklachten wordt graduele dosisreductie geadviseerd. Dit is eveneens aangewezen bij hogedosisafhankelijkheid van BZD, teneinde complicaties als een onthoudingsdelier of epilepsie te voorkomen (een dosisequivalent van 20 mg diazepam of meer). Hierbij kan de voorschrijvende arts starten met het langzaam afbouwen van de eigen medicatie. Ook kan eerst de eigen BZD-medicatie worden omgezet in een BZD met een lange halfwaardetijd, bijvoorbeeld diazepam. Redenen voor omzetting zijn eerder mislukte stoppoging(en), comorbide gedragsproblemen, waaronder agressie of suïcidaliteit, en de afwezigheid van een tabletvorm in kleinere doseringen ten behoeve van de afbouw (Lader, 2011). Omzetting vindt plaats door de equivalente dosering van bijvoorbeeld diazepam uit te rekenen, waarna de patiënt kan worden geswitcht (voor een rekenhulp, zie http://benzoschema.knmp.nl/benzos_enduser_pt).
Bij dosisreductie kan met een vast afbouwschema worden gewerkt, of kunnen BZD's worden verstrekt op geleide van de ernst van het onthoudingssyndroom. Beide benaderingen lijken even effectief in de ontgifting van BZD's. Flexibiliteit in de afbouw in samenspraak met de patiënt wordt aanbevolen (Lader, 2011). Het advies is de afbouw binnen enkele maanden af te ronden.
Bij hogedosisafhankelijkheid of ernstige comorbiditeit is doorgaans een verwijzing naar de specialistische ggz of verslavingszorg aangewezen. Zeker als er sprake is van controleverlies of als er op meerdere levensgebieden problemen ontstaan zijn. Ernstige onthoudingssymptomen in het verleden zijn ook een indicatie voor verwijzing naar de specialistische ggz of verslavingszorg. In de Richtlijn Detox (GGZ Nederland, 2004) wordt het gehele detoxificatieproces beschreven, met daarbij criteria voor ambulante en intramurale detoxificatie. Deze richtlijn wordt echter op dit moment gereviseerd naar de meest recente inzichten.
Bij ruim de helft van de patiënten met een therapeutische dosisafhankelijkheid (57%) verloopt afbouw succesvol. Ruim de helft van deze patiënten (54%) valt echter binnen een jaar alsnog terug in gebruik van BZD (Parr et al., 2009).
De belangrijkste voorspellers van succesvol staken van BZD-gebruik zijn: succesvol halveren van de dosis voorafgaand aan GDR zonder hulp, een lage BZD-dosering (< 10 mg diazepam dosisequivalent), afwezigheid van problematisch alcoholgebruik en goede therapietrouw (Oude Voshaar et al., 2006b).
Stap 3: Psychologische interventies gericht op terugvalpreventie
Er bestaan verschillende psychologische interventies gericht op terugvalpreventie. Het nieuwe Handboek cognitieve gedragstherapie bij middelengebruik en gokken (Schippers, Smeerdijk, & Merkx, 2013) geeft geen overzicht van de evidentie voor CGT bij benzodiazepinegebruik, maar er is wel een aantal studies over gepubliceerd. De gemiddelde kans op abstinentie is in een Australische meta-analyse bijna twee keer zo hoog bij toevoeging van een psychologische interventie aan de afbouw (ontspanningsoefeningen, CGT bij slaapstoornissen en ondersteuning bij omgaan met ontwenningsklachten en angst) als in een placeboconditie (gepoolde odds ratio = 1,82 (95% CI 1,25-2,67)) (Parr et al., 2009). Dit effect hield aan in de follow-up (6 studies, n = 308). Het betrof hier studies met BZD-afhankelijke patiënten met een therapeutische BZD-dosering in de huisartsenpraktijk. Een Nederlandse meta-analyse toonde een vijf maal hogere kans op abstinentie bij toevoeging van CGT tijdens de afbouw bij ambulante patiënten met jarenlang gebruik van een lage dosis BZD voor insomnia (2 studies, n = 117, gepoolde odds ratio 5,5 (95% CI 2,3-14,2)) (Oude Voshaar et al., 2006a). De toevoeging bestond uit 9-10 wekelijkse groepsbehandelingen van 90 minuten voor 4-7 personen, gegeven door een getrainde klinisch psycholoog. Inhoudelijk werd gebruikgemaakt van slaaprestrictie, stimuluscontrole, cognitieve therapie en psycho-educatie (zie tabel 4).
Een studie naar de effecten van dosisreductie gecombineerd met ontspanningsoefeningen of CGT, ten opzichte van uitsluitend dosisreductie, bij 47 patiënten met een comorbide paniekstoornis, werd gepubliceerd na het verschijnen van de hierboven besproken meta-analyses (Otto et al., 2010). De groep met ontspanningsoefeningen kreeg elf sessies spierrelaxatieoefeningen. De CGT-groep kreeg op vergelijkbare tijdstippen acht sessies (interoceptieve) exposure met drie boostersessies, aangevuld met psycho-educatie en cognitieve herstructurering. Voor details van de elementen, zie tabel 5. De abstinentiepercentages direct na dosisreductie verschilden niet significant, respectievelijk 40% (dosisreductie alleen), 56,3% (dosisreductie plus CGT) en 31,3% (dosisreductie plus relaxatie). Na zes maanden bleek de groep dosisreductie plus CGT echter superieur aan dosisreductie alleen en dosisreductie plus relaxatie, met abstinentiepercentages van respectievelijk 62,5%, 26,7% en 12,5% (p < .006; p < .008).
Geconcludeerd kan worden dat er evidentie is voor de effectiviteit voor CGT met name bij comorbide slaapstoornissen en paniekklachten (Otto et al., 2010; Oude Voshaar et al., 2006a; Parr et al., 2009). Voor ontspanningsoefeningen worden tegenstrijdige resultaten gevonden (Parr et al., 2009; Otto et al., 2010).
Tabel 4 Elementen van CGT bij slaapproblemen
| Slaaprestrictie | Stimuluscontrole |
|---|---|
| Principe: Beperken van de totale tijd in bed tot daadwerkelijk slapen, zodat bed geassocieerd wordt met slapen. Hoe: Een slaap-waakdagboek wordt bijgehouden. Als blijkt dat er gemiddeld zes uur geslapen wordt van de acht uur in bed, wordt het advies gegeven de volgende week zes uur in bed door te brengen. Minimum is vijf uur. Zodra de slaapefficiëntie (= tijd in slaap gedeeld door de tijd in bed) in een week hoger is dan 85%, wordt 15-20 minuten toegevoegd aan de toegestane tijd in bed. Bij een slaapefficiëntie van minder dan 80% wordt 15-20 minuten van de toegestane bedtijd afgetrokken. Er wordt gestreefd naar een slaapefficiëntie van 80-85%. | Principe: Verbeteren van het slaap-waakritme en associëren van het bed met slapen. Hoe: Vijf regels: (1) Alleen naar bed gaan als je slaap hebt. (2) Gebruik het bed en de slaapkamer alleen om te slapen of voor seks, niet voor lezen, piekeren of televisiekijken. (3) Ga uit bed en ga naar een andere kamer als je niet binnen 15-20 minuten in slaap valt. (4) Sta elke ochtend op hetzelfde tijdstip op ongeacht de kwaliteit van de slaap van die nacht. (5) Vermijd dutjes overdag. In de eerste weken van behandeling met slaaprestrictie was deze regel optioneel en kon gekozen worden voor overdag een dutje van maximaal één uur voor 15.00 uur. |
| Cognitieve herstructurering | Psycho-educatie |
| Principe: Corrigeren van incorrecte gedachten die de slapeloosheid onderhouden. Voorbeelden: (1) Onrealistische verwachtingen over slaap (bijvoorbeeld de absolute noodzaak om minimaal acht uur per nacht te slapen). (2) De gevolgen van slapeloosheid overschatten (bijvoorbeeld om elk disfunctioneren overdag te zien als een gevolg van slecht slapen). (3) Verkeerde strategieën om de slaap te bevorderen (bijvoorbeeld extra vroeg naar bed). (4) Ontwenningsklachten wijten aan slaaptekort. | Informatie over normale slaap en pathologische slaap, en adviezen over slaaphygiëne. Informatie over de effecten op slaap van lichaamsbeweging, cafeïne, energiedranken en alcohol, alsmede over het effect van arousal en licht (computer, smartphone en televisie) na 20.00 uur. |
Tabel 5 Elementen van CGT bij een comorbide paniekstoornis
| Psycho-educatie | Interoceptieve exposure |
|---|---|
| Informatie over: (1) gedragspatronen en mogelijke alternatieven bij een paniekstoornis. (2) De voor- en nadelen van medicatie bij paniek. (3) Herkenning van de symptomen van terugtrekken en paniek. | Exposure aan somatische sensaties die geassocieerd zijn met paniekaanvallen en mogelijke ontwenningsklachten. |
| Coping met fysieke symptomen | Cognitieve herstructurering |
| Ademhalingsoefeningen en spierrelaxatie om te kunnen anticiperen op de intensiteit van de fysieke symptomen van hyperventilatie en spierspanning bij een paniekaanval. | Corrigeren van onjuiste gedachten en strategieën rondom paniek en ontwenningsklachten. |
Stap 4: Farmacologische interventies gericht op terugvalpreventie
In de twee genoemde meta-analyses van Parr et al. (2009) en Oude Voshaar et al. (2006a) werd eveneens de effectiviteit onderzocht van ondersteunende medicatie ter voorkoming van terugval. Paroxetine was effectief in een openlabelstudie bij een groep BZD-afhankelijke patiënten zonder depressieve stoornis, zowel direct na GDR, als na een follow-up van twee maanden (46% vs. 17%; p = 0,023) (Nakao, Takeuchi, Nomura, Teramoto, & Yano, 2006). Melatonine (2 mg/dag met vertraagde afgifte) was bij ouderen met slaapproblemen effectief direct na dosisreductie en na zes weken follow-up. Het abstinentiepercentage bedroeg 61% in de melatoninegroep, tegenover 25% in de placebogroep (p = 0,04). Na deze periode kregen alle proefpersonen melatonine, waarna het abstinentiepercentage in de placebogroep steeg naar 63% (Garfinkel, Wainstein, & Laudon, 1999). Twee studies die het effect van imipramine (circa 190 mg/dag) bij de afbouw van benzodiazepines bij patiënten met een comorbide angststoornis onderzochten, werden geïncludeerd in een meta-analyse (Oude Voshaar et al., 2006a). Het effect op abstinentie was positief (gepoolde odds ratio 3,1 CI 1,1-9,4; p = 0,03).
Adviezen voor de praktijk
Naast systematisch uitvragen van medicatie bij de patiënt dient bij elke patiënt medicatieverificatie bij de huisarts of apotheek plaats te vinden. BZD-gebruikers zijn niet altijd open over het gebruik van deze middelen. Psycho-educatie over de werking en mogelijk schadelijke effecten van benzodiazepines, voordelen van stoppen en ontwenningsklachten kan helpen om patiënten open te laten zijn over hun gebruik (zie tabel 6). De Bendep-zelfrapportagevragenlijst kan ingezet worden om de ernst van problematisch benzodiazepinegebruik in kaart te brengen. Vervolgens kan motiverende gespreksvoering (een evidence-based benadering voor mensen met verslavingsproblemen) ingezet worden om de motivatie tot gedragsverandering te versterken (Schippers & de Jonge, 2002). Zie hiervoor ook het artikel van Baron, de Jonge, en Schippers in dit themanummer.
Tabel 6 Nadelen van benzodiazepinegebruik en voordelen van stoppen
| Nadelen benzodiazepinegebruik | Voordelen staken benzodiazepines |
|---|---|
|
|
Voorafgaand aan het afbouwen of staken van benzodiazepinegebruik is aandacht nodig voor nabehandeling, teneinde het risico op hernieuwd gebruik te verkleinen. Cognitieve gedragstherapie kan ingezet worden om het stoppen met BZD-gebruik te bewerkstelligen en terugval te voorkomen (Oude Voshaar et al., 2006a). De functieanalyse van zowel gebruik als stoppen geeft de cliënt en de therapeut zicht op de motieven van gebruik. Dit levert doorgaans goede aanknopingspunten op voor de behandeling. Voor het toepassen bij CGT is kennis noodzakelijk over het beloop van benzodiazepineafhankelijkheid, de mogelijkheden en beperkingen in het veranderen van gedrag, de eigenschappen van BZD's en de rol van craving (Schippers et al., 2013). De cliënt moet zich realiseren dat terugval een onderdeel is van afhankelijkheid. Anticipeer op de mogelijkheid van terugval, en benoem een terugval in gebruik als een uitglijer waar men van kan leren (en voorkom straffen). Een niet beschuldigende houding van de therapeut helpt de cliënt om van terugval een leermoment van te maken.
Voor en tijdens detoxificatie is ondersteuning bij het omgaan met ontwenningsklachten en angst in de vorm van psycho-educatie belangrijk (Oude Voshaar et al., 2006a; Parr et al., 2009).
Conclusies en aanbevelingen
Dit overzichtsartikel laat zien dat BZD's te vaak en te langdurig voorgeschreven worden zonder duidelijke evidentie, en met diverse negatieve consequenties. In Nederland zijn ongeveer 200 duizend mensen afhankelijk van BZD's, terwijl dit vaak niet wordt herkend.
Medewerkers in de geestelijke gezondheidszorg (inclusief gedragstherapeuten) moeten alert zijn op overmatig BZD-gebruik en de nadelige effecten ervan. Doorvragen naar gebruik van BZD's is daarom van groot belang. Stoppen is moeilijk: slechts 30% weet langdurige abstinentie te bereiken. Van de psychologische interventies lijkt met name cognitieve gedragstherapie een waardevolle aanvullende behandeling bij de afbouw van BZD's.
Literatuur
- American Psychiatric Association (2013). Diagnostic and Statistical Manual of Mental disorders (5th ed.). Arlington, VA: American Psychiatric Association.
- Barker, M. (2004). Persistence of cognitive effects after withdrawal from long-term benzodiazepine use: A meta-analysis. Archives of Clinical Neuropsychology, 19, 437-454. doi: 10.1016/s0887-6177(03)00096-9
- Dell'osso, B., & Lader, M. (2013). Do benzodiazepines still deserve a major role in the treatment of psychiatric disorders? A critical reappraisal. European Psychiatry, 28, 7-20. doi: 10.1016/j.eurpsy.2011.11.003
- Garfinkel, D. Z. N., Wainstein, J., & Laudon, M. (1999). Facilitation of benzodiazepine discontinuation by melatonin. Archives of Internal Medicine, 159, 2456-2460.
- GGZ Nederland (2004). Richtlijn detox: Verantwoord ontgiften door ambulante of intramurale detoxificatie. Amersfoort: GGZ Nederland.
- Gorgels, W., Oude Voshaar, R., Mol, A., Breteler, M., van de Lisdonk, E., & Zitman, F. (2001). Het langdurig gebruik van benzodiazepinen. Nederlands Tijdschrift voor Geneeskunde, 145, 1342-1346.
- Gorgels, W., Oude Voshaar, R., Mol, A., van de Lisdonk, E., Mulder, J., van den Hoogen, H., ... Zitman, F. (2008). A benzodiazepine discontinuation programme does not increase the frequency of contacts with the family practice. Scandinavian Journal of Primary Health Care, 26, 74-79. doi: 10.1080/02813430801999121
- Kan, C. C., Breteler, M. H., van der Ven, A. H., & Zitman, F. G. (2001). Cross-validation of the benzodiazepine dependence self-report questionnaire in outpatient benzodiazepine users. Comprehensive Psychiatry, 42, 433-439. doi: 10.1053/comp.2001.26275
- Kan, C. C., Breteler, M. H. M., & Zitman, F. G. (1997). High prevalence of benzodiazepine dependence in out-patient users, based on the DSM-III-R and ICD-10 criteria. Acta Psychiatrica Scandinavica, 96, 85-93.
- Lader, M. (2011). Benzodiazepines revisited: Will we ever learn? Addiction, 106, 2086-2109. doi: 10.1111/j.1360-0443.2011.03563.x
- Lingford-Hughes, A. R., Welch, S., Peters, L., Nutt, D. J., & British Association for Psychopharmacology, Expert Reviewers Group (2012). BAP updated guidelines: Evidence-based guidelines for the pharmacological management of substance abuse, harmful use, addiction and comorbidity: Recommendations from BAP. Journal of Psychopharmacology, 26, 899-952. doi: 10.1177/0269881112444324
- Loonen, A. J. M. (2013). Het beweeglijke brein (158). Badhoevedorp: Mension.
- Lugoboni, F., Mirijello, A., Faccini, M., Casari, R., Cossari, A., Musi, G. ... Addolorato, G. (2014). Quality of life in a cohort of high-dose benzodiazepine dependent patients. Drug and Alcohol Dependence, 142, 105-109. doi: 10.1016/j.drugalcdep.2014.06.020
- Nakao, M., Takeuchi, T., Nomura, K., Teramoto, T., & Yano, E. (2006). Clinical application of paroxetine for tapering benzodiazepine use in non-major-depressive outpatients visiting an internal medicine clinic. Psychiatry and Clinical Neurosciences, 60, 605-610. doi: 10.1111/j.1440-1819.2006.01565.x
- Otto, M. W., McHugh, R. K., Simon, N. M., Farach, F. J., Worthington, J. J., & Pollack, M. H. (2010). Efficacy of CBT for benzodiazepine discontinuation in patients with panic disorder: Further evaluation. Behaviour Research & Therapy, 48, 720-727. doi: 10.1016/j.brat.2010.04.002
- Oude Voshaar, R. C., Couvee, J. E., van Balkom, A. J., Mulder, P. G., & Zitman, F. G. (2006a). Strategies for discontinuing long-term benzodiazepine use: Meta-analysis. British Journal of Psychiatry, 189, 213-220. doi: 10.1192/bjp.189.3.213
- Oude Voshaar, R., Gorgels, W., Mol, A., van Balkom, A., Mulder, J., van de Lisdonk, E., ... Zitman, F. (2006b). Predictors of long-term benzodiazepine abstinence in participants of a randomized controlled benzodiazepine withdrawal program. Canadian Journal of Psychiatry, 51, 445-452.
- Parr, J. M., Kavanagh, D. J., Cahill, L., Mitchell, G., & Mc, D. Y. R. (2009). Effectiveness of current treatment approaches for benzodiazepine discontinuation: A meta-analysis. Addiction, 104, 13-24. doi: 10.1111/j.1360-0443.2008.02364.x
- Schippers, G. M., & de Jonge, J. (2002). Motiverende gespreksvoering. Maandblad Geestelijke Volksgezondheid, 57, 250-265.
- Schippers, G. M., Smeerdijk, M., & Merkx, M. J. M. (2013). Handboek cognitieve gedragstherapie bij middelengebruik en gokken. Utrecht: Perspectief Uitgevers.
- Stichting Farmaceutische Kengetallen (2011). Data en feiten 2011. Geraadpleegd op http://www.sfk.nl/pdf-documenten/data-en-feiten/data-en-feiten-2011
- Tan, K. R., Rudolph, U., & Luscher, C. (2011). Hooked on benzodiazepines: GABA-A receptor subtypes and addiction. Trends in Neurosciences, 34, 188-197. doi: 10.1016/j.tins.2011.01.004
 © 2009-2025 Uitgeverij Boom Amsterdam
© 2009-2025 Uitgeverij Boom Amsterdam
De artikelen uit de (online)tijdschriften van Uitgeverij Boom zijn auteursrechtelijk beschermd. U kunt er natuurlijk uit citeren (voorzien van een bronvermelding) maar voor reproductie in welke vorm dan ook moet toestemming aan de uitgever worden gevraagd:
Behoudens de in of krachtens de Auteurswet van 1912 gestelde uitzonderingen mag niets uit deze uitgave worden verveelvoudigd, opgeslagen in een geautomatiseerd gegevensbestand, of openbaar gemaakt, in enige vorm of op enige wijze, hetzij elektronisch, mechanisch door fotokopieën, opnamen of enig andere manier, zonder voorafgaande schriftelijke toestemming van de uitgever.
Voor zover het maken van kopieën uit deze uitgave is toegestaan op grond van artikelen 16h t/m 16m Auteurswet 1912 jo. Besluit van 27 november 2002, Stb 575, dient men de daarvoor wettelijk verschuldigde vergoeding te voldoen aan de Stichting Reprorecht te Hoofddorp (postbus 3060, 2130 KB, www.reprorecht.nl) of contact op te nemen met de uitgever voor het treffen van een rechtstreekse regeling in de zin van art. 16l, vijfde lid, Auteurswet 1912.
Voor het overnemen van gedeelte(n) uit deze uitgave in bloemlezingen, readers en andere compilatiewerken (artikel 16, Auteurswet 1912) kan men zich wenden tot de Stichting PRO (Stichting Publicatie- en Reproductierechten, postbus 3060, 2130 KB Hoofddorp, www.cedar.nl/pro).
No part of this book may be reproduced in any way whatsoever without the written permission of the publisher.
Inloggen VGCt en VVGT
Leden van de VGCt en de VVGT loggen in via de site van hun vereniging. Als u op die site bent ingelogd als lid, vindt u daar een button naar het Tijdschrift voor Gedragstherapie.
English
Behavioral Therapy: Journal for Behavioral Therapy and Cognitive Therapy ISSN 0167-7454
Information in English can be found here.







