Inhoud
Cognitieve gedragstherapie bij persisterende SOLK op latere leeftijd
Samenvatting
Somatisch onvoldoende verklaarde lichamelijke klachten (SOLK) komen vaak voor op latere leeftijd en gaan gepaard met aanzienlijke lijdensdruk. Cognitieve gedragstherapie (CGT) is een van de weinige beschikbare evidence-based behandelmethoden voor SOLK. De evidence ervoor is echter geheel gebaseerd op behandelstudies bij jongere volwassenen. Op basis van wetenschappelijke literatuur en praktijkervaringen betogen wij in dit artikel dat CGT ook op latere leeftijd toepasbaar is, met de volgende aandachtspunten:
- Zorg voor adequate behandeling van somatische comorbiditeit, parallel aan psychologische behandeling.
- Wees alert op niet-accepterende en hypochondere cognities, alsmede cognities op het vlak van hulpeloosheid, aangezien deze vaak voorkomen bij SOLK op latere leeftijd.
- Omdat SOLK op latere leeftijd vaker dan op jongere leeftijd in stand worden gehouden door systeemproblematiek, wordt aangeraden om het systeem – inclusief multidisciplinaire hulpverleners – te betrekken bij de behandeling.
- Doel van de behandeling is verbetering van kwaliteit van leven, niet klachtenreductie; klachtenvrij leven is immers vaak geen optie op latere leeftijd.
Kernboodschappen voor de klinische praktijk
- Combineer bij de behandeling van SOLK op latere leeftijd somatische en psychologische zorg.
- Besteed extra aandacht aan het opbouwen van een goede behandelrelatie, gezien de vaak negatieve eerdere zorgervaringen van oudere patiënten met SOLK.
- Ook op latere leeftijd biedt het cognitief-gedragstherapeutisch model van SOLK goede handvatten bij het vormgeven van een gepersonaliseerde psychologische behandeling.
Somatisch onvoldoende verklaarde lichamelijke klachten (SOLK)
Als lichamelijke klachten langer dan enkele weken aanhouden, en adequaat medisch onderzoek geen of onvoldoende somatische verklaring geeft voor die klachten, spreken we van 'somatisch onvoldoende verklaarde lichamelijke klachten' (SOLK) (Olde Hartman et al., 2013). Veruit de meeste SOLK gaan vanzelf over. Toch houdt een aanzienlijke groep mensen langdurig last van SOLK. De prevalentie van langdurige SOLK in de eerste lijn wordt geschat op 2,5% (Verhaak et al., 2006). Persisterende SOLK gaat gepaard met een afname van kwaliteit van leven die vergelijkbaar is met die van patiënten met chronische somatische aandoeningen (Joustra et al., 2015).
Hoewel patiënten met SOLK dus ernstig beperkt worden door hun klachten, komt passende hulpverlening vaak moeizaam op gang. Soms bezoeken patiënten tal van medische specialisten in de hoop een oorzaak, diagnose of oplossing voor hun lichamelijke klachten te vinden. Medische oplettendheid is te allen tijde wenselijk, zodat een somatische diagnose niet gemist wordt. Toch laat een recente meta-analyse van naturalistische follow-up-studies zien dat bij slechts 0,5% van de (jongere) patiënten met SOLK op een later moment alsnog een somatische diagnose vastgesteld werd die de klachten kon verklaren (Eikelboom et al., 2016). Hoewel een zoektocht naar een somatische diagnose dus in veel gevallen weinig handvatten lijkt op te leveren voor het vervolgbeleid, kan het wel een toename van demoralisatie tot gevolg hebben. Het kan bovendien fysiek schadelijk zijn voor de patiënt door onbedoelde neveneffecten van proefbehandelingen of invasieve medische onderzoeken.
De hulpverlening voor deze patiëntengroep lijkt verder bemoeilijkt te worden door de vaak moeizame communicatie tussen artsen en patiënten met SOLK (Page & Wessely, 2003). Veel artsen denken dat patiënten met SOLK met name op zoek zijn naar een medische oorzaak voor de klachten, terwijl een analyse van huisartsconsulten laat zien dat patiënten wel degelijk ook hun psychosociale zorgbehoeften uiten (Peters et al., 2009). Wanneer huisartsen manieren bespreken om adequater om te gaan met de onverklaarde klachten en de gevolgen ervan, valt op dat de gegeven adviezen vaak ambigu en non-specifiek zijn (Gol et al., 2019). Patiënten kunnen zich daardoor miskend voelen, wat de ervaren lijdensdruk verder kan doen toenemen.
SOLK op latere leeftijd
Ook op latere leeftijd kunnen SOLK langere tijd aanwezig zijn. Een systematische review laat zien dat tussen de 4,5% en 18% van de ouderen van 65 jaar en ouder lijden aan SOLK (Hilderink et al., 2013). Deze prevalentieschatting is beduidend lager dan de geschatte prevalentie van SOLK in jongere leeftijdscategorieën (18-50 jaar: 1,6% tot 70%; 50-65 jaar: 2,4% tot 87%). Dit zou kunnen betekenen dat SOLK daadwerkelijk minder vaak voorkomen op latere leeftijd. Een verklaring hiervoor kan gevonden worden in een betere coping op latere leeftijd: ouderen lijken namelijk in algemene zin beter om te kunnen gaan met tegenslagen en stressoren dan jongere volwassenen (Aldwin et al., 1996; Diehl et al., 2014). Een studie specifiek gericht op het omgaan met pijnklachten laat bijvoorbeeld zien dat met toenemende leeftijd minder vaak vermijdende copingstrategieën worden ingezet (LaChapelle & Hadjistavropoulos, 2005). Er zijn echter ook alternatieve verklaringen mogelijk voor de verschillen in prevalentie, zoals dat onbegrepen klachten op latere leeftijd eerder toegeschreven worden aan somatische comorbiditeit of aan de 'normale' veroudering.
In tegenstelling tot onderzoek bij jongere volwassenen (Joustra et al., 2015) laat onderzoek bij een oudere doelgroep zien dat er bij SOLK zelfs een lagere mentale en fysieke kwaliteit van leven ervaren wordt dan bij oudere patiënten met een of meerdere somatische ziekten (Hanssen, Lucassen et al., 2016). Bovendien rapporteren ouderen met SOLK meer eenzaamheid dan oudere patiënten met verklaarde lichamelijke klachten, hoewel zij evenveel sociale steun lijken te ontvangen. Aansluitend bij deze fysieke, mentale en sociale belasting rapporteren oudere patiënten met SOLK niet alleen onvervulde zorgbehoeften op het gebied van fysiek functioneren, maar ook zorgbehoeften op het gebied van informatievoorziening over de klachten en op het gebied van psychische ondersteuning (Hanssen, Oude Voshaar et al., 2016).
Onderstaande casus – die in dit artikel een aantal malen zal terugkeren – illustreert het diagnostisch proces en het cognitief-gedragstherapeutisch behandelproces bij SOLK op latere leeftijd. De casus laat zien hoe theoretische bevindingen uit de wetenschappelijke literatuur toegepast kunnen worden in de klinische praktijk. De casus begint met een korte introductie.
Casus: introductie
Lieneke (pseudoniem) is een 78-jarige vrouw, die door een arts van de pijnpoli is verwezen naar een vrijgevestigde praktijk voor ouderenpsychiatrie. Zij is bekend met pijnklachten door het hele lichaam, maar in het bijzonder heeft zij bekkenbodemklachten, die ondraaglijk kunnen aanvoelen. Lieneke heeft veel dokters in Nederland en Vlaanderen bezocht, in de hoop verlichting te vinden voor haar klachten. Naast deze klachten ervaart zij problemen met zien en horen, en heeft zij een gedeeltelijke verlamming in het gezicht. Deze verlamming is in de puberteit ontstaan, toen een verwaarloosd gezwel in het gezicht verwijderd moest worden. De gezichtsverlamming heeft een grote impact gehad op haar leven. Lieneke is erom gepest. Zij heeft destijds besloten om haar droom om verpleegkundige te worden niet waar te maken en geen kinderen te krijgen. Zij voelde zich een buitenbeentje en deed er alles aan om 'gewoon' te zijn. Met haar doorzettingsvermogen is het haar gelukt om een zelfstandig en waardevol leven op te bouwen. Ze leerde autorijden, kreeg een leuke relatie en een interessante baan.
De bekkenbodemklachten zijn drie jaar geleden ontstaan na een val van de fiets. Het maakt Lieneke boos en verdrietig dat ze steeds minder kan. Soms zou ze willen dat het leven afgelopen was, maar de meeste dagen verzet ze zich met volle kracht tegen de pijn. Ze wil vrolijk zijn en niet voor anderen onderdoen. Ze voelt zich goed als ze via sociale media haar patiëntervaringen met lotgenoten kan delen. Daar krijgt ze veel waardering voor van andere patiënten met chronische pijn.
Diagnostiek bij SOLK op latere leeftijd
Psychiatrische classificatie en diagnostiek naar psychiatrische comorbiditeit
Wanneer lichamelijke klachten, zowel somatisch onverklaarde als verklaarde, minstens 6 maanden aanhouden, ze significante lijdensdruk opleveren voor de patiënt, en de klachten gepaard gaan met excessieve emoties, gedachten en gedragingen gerelateerd aan de klachten, kan men een DSM-5- classificatie 'somatisch-symptoomstoornis' stellen (American Psychiatric Association, 2014). Een somatisch-symptoomstoornis kan dus niet alleen gesteld worden bij aanhoudende SOLK, maar ook bij aanhoudende verklaarde lichamelijke klachten. Door de focus op positieve symptomen – namelijk de aanwezigheid van excessieve emoties, gedachten en gedragingen – gelieerd aan de lichamelijke klacht, kan de rationale voor vervolgbehandeling middels cognitieve gedragstherapie (CGT) makkelijk uitgelegd worden aan de patiënt.
SOLK of een somatisch-symptoomstoornis gaan regelmatig gepaard met psychiatrische comorbiditeit. Bij de helft van een groep oudere volwassenen met SOLK kon er een psychiatrische aandoening anders dan een somatoforme stoornis vastgesteld worden (Hanssen et al., 2020). In het bijzonder werd een hoge comorbiditeit gevonden met stemmingsstoornissen (26,3%), angststoornissen (18,6%), en middelenmisbruik of afhankelijkheid (5,1%). Het is daarom belangrijk om alert te zijn op het gegeven dat SOLK onderdeel kunnen zijn van een ander psychiatrisch ziektebeeld dan de somatisch-symptoomstoornis. Een bekend voorbeeld hiervan is de depressieve stoornis op latere leeftijd, die zich vaker dan bij jongere volwassen presenteert met lichamelijke klachten (Hegeman et al., 2012). Erkenning van SOLK als onderdeel van psychiatrische ziektebeelden op latere leeftijd kan passende behandeling bevorderen en hiermee de lijdensdruk van de oudere patiënt met SOLK aanzienlijk verminderen.
Somatische diagnostiek
Aansluitend bij de eerdergenoemde definitie van SOLK kan er niet alleen van SOLK gesproken worden wanneer een medische verklaring voor de klachten geheel afwezig is, maar ook wanneer er onvoldoende verklaring vanuit het medisch model gevonden wordt. Dit onderscheid is relevant voor de oudere doelgroep: bij ongeveer de helft van de oudere patiënten met SOLK is namelijk sprake van lichamelijke klachten welke deels verklaard kunnen worden door een comorbide somatische ziekte (Benraad et al., 2013). Optimale behandeling van deze somatische comorbiditeit kan vanzelfsprekend de lijdensdruk van de patiënt met SOLK verlagen. Tevens blijkt dat ouderen met deze zogenaamde partieel onverklaarde klachten juist minder (ernstige) somatische comorbiditeit hebben dan ouderen met verklaarde lichamelijke klachten, maar wel fysiek kwetsbaarder zijn door een afname van de reservecapaciteit van het lichaam. Bovendien gebruiken zij meer medicatie (Arts et al., 2019). Dit suggereert dat deze klachten onnodig medicatiegebruik uitlokken, terwijl juist bij kwetsbare ouderen polyfarmacie voorkomen dient te worden. Evaluatie van de somatische diagnostiek en/of behandeling, inclusief medicatiegebruik, is dan ook wenselijk, teneinde somatische onder- dan wel overbehandeling te voorkomen. Gezien de frequente somatische comorbiditeit raden wij bij SOLK op latere leeftijd aan om diagnostische en daaruit voortkomende somatische en psychologische behandeltrajecten gelijktijdig op te starten en uit te voeren. Dit wijkt af van de suggestie in bestaande richtlijnen voor (jongere) volwassenen, waarin geadviseerd wordt om somatische diagnostiek af te ronden voordat men start met eventuele psychologische behandeling (van Rood & de Roos, 2017).
Vervolg casus: psychiatrische en somatische diagnostiek
Zoals eerder genoemd, ervaart Lieneke klachten bij het zien en het horen. Voor haar oogklachten bezoekt ze regelmatig de oogarts. Er is sprake van staar, die moeilijk te behandelen is vanwege de complicaties van de aangezichtsverlamming. De problemen met horen worden grotendeels opgelost door een gehoorapparaat.
In het kader van de ROM wordt de HONOS-65+ afgenomen, een maat voor de geestelijke gezondheidstoestand en het sociaal functioneren van psychiatrische patiënten van 65 jaar en ouder. Lieneke heeft bij aanvang van de behandeling een score 38 op deze lijst, bij een maximale score van 48, waarbij een hogere score staat voor meer problematiek. In het bijzonder scoort zij hoog op het gebied van gedragsstoornissen (score 5), problemen die verband houden met lichamelijke ziekte (12), problemen die betrekking hebben op de somatisch-symptoomstoornis (12) en problemen met sociale of ondersteunende relaties (5).
Door de lichamelijke klachten en beperkingen is Lieneke wisselend boos en verdrietig. Ze heeft een 'kort lontje' en komt soms in conflict met haar partner. Op de Montgomery Asberg Depression Rating Scale (MADRS) scoort zij 19, wat wijst op een lichte tot matig ernstige depressie. Daarnaast is Lieneke afhankelijk van pijnstillende medicatie (oxycodon). Zij erkent het problematisch gebruik van deze pijnstillers, maar is bang om de medicatie af te bouwen in verband met mogelijke toename van haar pijnklachten.
Behandeling van SOLK op latere leeftijd vanuit het cognitief-gedragstherapeutisch model
Behandeling van SOLK
De Zorgstandaard SOLK (GGZ Standaarden, 2018) adviseert om bij persisterende SOLK te starten met het geven van psycho-educatie, onder andere over de samenhang tussen lichaam en geest. Wanneer psycho-educatie en hieruit voortvloeiende zelfmanagement-adviezen onvoldoende resultaat laten zien, of wanneer het ernstige problematiek betreft, kan psychologische behandeling overwogen worden, eventueel aangevuld met vaktherapieën (onder andere psychomotore therapie en beeldende therapie).
CGT is een van de weinige evidence-based (psychologische) behandelingen voor SOLK (van Dessel et al., 2014). Het cognitief-gedragstherapeutisch model (Deary et al., 2007; Rief & Broadbent, 2007) gaat ervan uit dat SOLK in stand gehouden worden door fysieke, psychologische en sociale factoren. Naast deze in stand houdende factoren onderscheidt het model voorbeschikkende factoren (bijvoorbeeld persoonlijkheidstrekken) en uitlokkende factoren (bijvoorbeeld infectie) (Henningsen et al., 2018). Omdat de voorbeschikkende en uitlokkende factoren vaak moeilijk te beïnvloeden zijn met behandeling, is het zinvol om in de CGT de (verandering van) fysieke, psychologische en sociale in stand houdende factoren centraal te stellen. Deze factoren zijn verschillend per patiënt, wat maakt dat SOLK vraagt om een gepersonaliseerd CGT-behandelplan.
Er is ook bewijs gevonden voor de positieve werking van derde generatie therapieën, zoals mindfulness-based cognitieve therapie (MBCT) bij SOLK (van Ravesteijn et al., 2013) en acceptance and commitment therapy (ACT) bij chronische pijn (Wetherell et al., 2011). Van hypnotherapie is de werkzaamheid tot op heden enkel aangetoond bij patiënten met aanhoudende maag-darmklachten (Wilson et al., 2006). Al deze psychologische behandelingen laten een sterkere afname van klachten zien in vergelijking met een controle- of wachtlijstconditie. De behandeleffecten zijn echter beperkt (klein tot medium), ongeacht de therapiestroming (van Dessel et al., 2014).
Behandeling van SOLK op latere leeftijd
Tot op heden is er nog geen effectiviteitsonderzoek gedaan naar de werkzaamheid van CGT bij oudere patiënten met SOLK. In een kleine, niet-gerandomiseerde studie werd een CGT-protocol van 18 sessies geëvalueerd bij 9 oudere (≥ 60 jaar) en 13 jongere (< 60 jaar) patiënten met een somatisch-symptoomstoornis. Ouderen verbeterden significant wat betreft pijnintensiteit en aan pijn gerelateerde beperkingen; jongeren verbeterden significant wat betreft sociaal functioneren, vitaliteit en angstsymptomen. De ernst van de somatische symptomen verminderde in geen van beide leeftijdsgroepen (Verdurmen et al., 2017). Gezien de kleine deelnemersaantallen zijn deze bevindingen echter niet eenduidig te interpreteren. Een belangrijke nevenbevinding was dat zowel behandelaren als oudere patiënten CGT als haalbaar en waardevol hebben ervaren. Omdat CGT een effectieve behandeling is voor SOLK op zowel jongvolwassen als middelbare leeftijd én recent onderzoek laat zien dat psychotherapie bij andere klachten, zoals depressie, net zo effectief is op latere leeftijd als op jongvolwassen en middelbare leeftijd (Cuijpers et al., 2020), zien wij weinig reden waarom CGT bij SOLK in de klinische praktijk niet zou werken op latere leeftijd.
In het vervolg van dit artikel schetsen we een richtlijn voor gepersonaliseerde behandeling van SOLK op latere leeftijd vanuit cognitief-gedragstherapeutisch kader. Wij baseren onze aandachtspunten op een pilotstudie naar de toepassing van CGT bij SOLK op latere leeftijd (van Driel et al., 2007) en op onze eigen praktijkervaringen.
Aandachtspunten bij het toepassen van CGT bij SOLK op latere leeftijd
- Valideer teleurstellingen ten gevolge van eerdere ervaringen met (somatische) hulpverleners.
- Wees alert op de neiging van de oudere patiënt met SOLK om de therapeut in de bovenpositie te plaatsen, want bij CGT staat juist de samenwerking centraal.
- Gezien de hoge mate van somatische comorbiditeit bij SOLK op latere leeftijd wordt aangeraden om behandeldoelen te stellen gericht op het verhogen van de kwaliteit van leven in plaats van op het verminderen van de klachten. Een klachtenvrij leven is vaak geen optie op latere leeftijd.
- Niet-accepterende cognities, hypochondere cognities en cognities op het vlak van hulpeloosheid staan vaak centraal in cognitieve interventies bij SOLK op latere leeftijd.
- Maak bij het uitdagen van cognities onderscheid tussen 'helpende' en 'niet-helpende' gedachten.
- Centraal in de gedragstherapeutische behandeling van SOLK op latere leeftijd staan relevante emotionele, gedragsmatige, fysieke en sociale in stand houdende factoren (zie tabel 1).
- Betrek bij de behandeling waar mogelijk het systeem, inclusief (somatische) hulpverleners.
- Let erop het tempo van de behandeling aan te passen aan de cognitieve capaciteiten van oudere patiënten. Niet alleen veroudering, maar ook de focus op lichamelijke klachten kan leiden tot een beperkte aandachtsspanne.
- Bied in de therapie ruimte om aan veroudering gerelateerde onderwerpen te bespreken, zoals pensionering of het naderende levenseinde.
Eerdere negatieve zorgervaringen en het belang van een goede behandelrelatie
In de praktijk merken wij dat sommige oudere patiënten met SOLK weerstand voelen tegen een psychologische behandeling voor hun lichamelijke klachten. Dit is opmerkelijk, aangezien oudere volwassenen met depressieve klachten juist aangeven een voorkeur te hebben voor psychotherapeutische behandeling (Luck-Sikorski et al., 2017). Mogelijk kan deze weerstand verklaard worden vanuit de vele teleurstellende (somatische) zorgervaringen die oudere volwassenen met SOLK vaak al gehad hebben voordat zij bij een therapeut aangemeld worden. Validering van dergelijke gevoelens van teleurstelling kan een eerste stap zijn bij het opbouwen van een goede behandelrelatie.
Anderzijds dient er aandacht te zijn voor de weerstand die psychologen en andere professionals kunnen voelen aangaande de behandeling van SOLK. Bij het geven van onderwijs merken wij bijvoorbeeld op dat hulpverleners zich vaak onzeker voelen over het behandelen van SOLK. Dit in tegenstelling tot andere veelvoorkomende klachten als depressie en angst, terwijl bij SOLK de principes van CGT op eenzelfde manier toegepast kunnen worden Een gevolg kan zijn dat de patiënt met SOLK en de therapeut elkaar vermijden, wat passende behandeling van SOLK in de weg kan staan.
Bij het aangaan van de behandelrelatie is het daarnaast aan te raden om alert te zijn op de zogenaamde relatiedefinitie, dat wil zeggen op de wijze waarop patiënt en therapeut zich tot elkaar verhouden in het gesprek. Hoewel bij cognitief-gedragstherapeutische behandeling de patiënt en de therapeut naast elkaar werken, zien wij dat oudere patiënten de therapeut soms in een bovenpositie plaatsen. Patiënten doen dan uitspraken als: 'U bent de deskundige. Ik doe alles wat u nodig vindt.' Wanneer de patiënt uitgenodigd wordt om naast elkaar te werken, interpreteren sommige oudere patiënten met SOLK dit als: 'De therapeut weet ook niet hoe het zit met mijn klachten.' Dit gevoel kan refereren aan eerdere teleurstellende zorgervaringen. Het bespreekbaar maken van de angst voor teleurstelling en de wisselwerking tussen therapeut en patiënt kan in dergelijke gevallen helpend zijn bij het verder opbouwen van de werkrelatie.
In stand houdende factoren van SOLK op latere leeftijd
Mediërende cognities en (emotionele, fysieke, gedragsmatige en sociale) in stand houdende factoren van SOLK op latere leeftijd kunnen in kaart gebracht worden en genoteerd worden in het gevolgenmodel (van Rood et al., 2011). De toepassing van dit model wordt uitgebreid beschreven in het handboek Protocollaire behandelingen voor volwassenen met psychische klachten (van Rood & de Roos, 2017; www.gevolgenmodel.nl). De mediërende cognities (in het gevolgenmodel de 'ideeën over de klacht') worden uitgevraagd in een dialoog met de oudere patiënt, waarbij aanvullend gebruikgemaakt kan worden van de Ziekte Cognitie Lijst Plus (van Driel et al., 2016; te downloaden via www.solkweb.nl). Deze vragenlijst is specifiek ontwikkeld om ziektecognities van oudere volwassenen met lichamelijke klachten in kaart te brengen. Onderzoek heeft laten zien dat bij oudere volwassenen met SOLK vaker niet-accepterende cognities, hulpeloosheid en hypochondere cognities voorkomen dan bij oudere volwassenen met alleen verklaarde lichamelijke klachten (van Driel et al., 2016). In tabel 1 wordt een overzicht gegeven van de door patiënten gerapporteerde variatie aan in stand houdende factoren van SOLK op latere leeftijd (van Driel et al., submitted), die in het gevolgenmodel de 'gevolgen van de klachten' genoemd worden. Het ingevulde gevolgenmodel kan, als een vorm van probleemsamenhang of variant op de holistische theorie, een kapstok bieden bij het vormgeven van de cognitief-gedragstherapeutische behandeling.
Tabel 1 Overzicht van in stand houdende factoren van SOLK op latere leeftijd
| Emotie | Gedrag | Fysiek | Sociaal |
|---|---|---|---|
|
|
|
|
Vervolg casus: inventarisatie van de in stand houdende factoren
Na de intake vullen Lieneke en de therapeut samen het gevolgenmodel in. Ze maken daarbij gebruik van de Ziekte Cognitie Lijst Plus. Lieneke scoort hoog op items die samenhangen met volhardendheid, zoals: 'Ondanks mijn ziekte doe ik de dingen liever zelf dan dat ik hulp vraag.' Deze automatische gedachten maken dat Lieneke geen hulp vraagt, ingegeven door de angst dat ze zwak en minderwaardig zal zijn (hot cognition). Lieneke spant zich sterk in om haar doelen te bereiken, wat echter lang niet altijd lukt, gezien haar lichamelijke klachten. Lieneke is dan boos op zichzelf en ze wordt er somber van, wat leidt tot spanningen in haar relatie. Haar levensmotto 'doorgaan tot je erbij neervalt' zorgt ervoor dat zij telkens over haar grenzen heen gaat. Hard werken geeft haar even voldoening, maar leidt er op termijn toe dat ze uitgeput raakt. De recente toename van de visusproblemen zorgt ervoor dat het nog moeilijker is om door te blijven gaan.
De therapeut noteert alle gevolgen van de klachten kernachtig en overzichtelijk in het gevolgenmodel, waarbij zoveel mogelijk de woordkeuze van Lieneke aangehouden wordt.
Behandeldoelen en behandelplan vanuit multidisciplinair perspectief
Wanneer de in stand houdende factoren en ziektecognities in het gevolgenmodel zijn ingevuld, stelt de patiënt samen met de therapeut persoonlijke behandeldoelen voor de CGT op. De therapeut ziet erop toe dat de patiënt haalbare, concrete doelen stelt, aansluitend bij zijn of haar hulpvraag. Hoewel afname van de lichamelijke klachten vaak een grote wens is van de patiënt met SOLK, is het –zeker op latere leeftijd en bij mensen met somatische comorbiditeit – niet aan te raden om dit als primair behandeldoel te stellen voor de CGT-behandeling. In plaats daarvan kan gekozen worden voor behandeldoelen voortkomend uit de in stand houdende, herstelbelemmerende factoren. Technieken uit de motiverende gespreksvoering kunnen helpen om tot een passend behandeldoel te komen. Om draagvlak te creëren en de kans van slagen te vergroten, betrekt de hulpverlener bovendien het systeem bij het opstellen van de doelen, mits de patiënt hiermee akkoord gaat. Vergeleken met jongere patiënten met SOLK noemen oudere patiënten met SOLK namelijk vaker sociale in stand houdende factoren, zoals 'disfunctionele relaties met familie en vrienden' en 'problemen met professionals in de gezondheidszorg' (van Driel et al., submitted). Meer nog dan bij jongere volwassenen is het daarom belangrijk om het systeem bij de behandeling te betrekken en hier eventuele interventies op in te zetten. Het gaat daarbij niet alleen om partner en (klein)kinderen, maar ook om het betrekken van andere disciplines die betrokken zijn bij de zorg voor de betreffende patiënt.
Een breed gedragen, multidisciplinair behandelplan is wenselijk, in eerste instantie in het kader van de behandeling en monitoring van eventuele somatische comorbiditeit. Daarnaast is het naar onze ervaring helpend in de CGT-behandeling als de betrokken arts de patiënt met enige regelmaat uitnodigt op het spreekuur om de klachten te monitoren. Immers, ook bij patiënten met SOLK kan er nieuwe somatische comorbiditeit ontstaan. Het is daarbij belangrijk om de consulten met de huisarts, ouderenpsychiater of geriater niet klachtcontingent, maar tijdcontingent aan te bieden. Concreet betekent dit dat, ook wanneer er geen andere klachten zijn, de patiënt op een afgesproken tijdstip wordt verwacht op het spreekuur. Door consult en lichamelijke klacht los te koppelen, wordt de bekrachtiging doorbroken. Afspraken over de samenwerking tussen disciplines (bijvoorbeeld met de arts, psycholoog of thuiszorg) kunnen eventueel vastgelegd worden in een consultation letter (Hoedeman et al., 2010) als instrument om het behandelplan vast te leggen en continuïteit van zorg te waarborgen.
Functieanalyse en betekenisanalyse
Binnen de CGT kan een gepersonaliseerde behandeling alleen tot stand komen wanneer er voor de betreffende patiënt met SOLK een individuele probleemanalyse gemaakt wordt in de vorm van functieanalyses en betekenisanalyses. Deze individuele analyses zijn leidend bij het bepalen van interventies.
Vervolg casus: functieanalyse en betekenisanalyses
In de loop van de gesprekken wordt duidelijk dat Lieneke vanuit de harde leerschool tijdens haar puberteit geleerd heeft om alsmaar door te zetten. Zij wil de wereld laten zien dat ze zich staande kan houden en ondanks de gedeeltelijke verlamming in het gezicht niet onderdoet voor anderen. Deze gedachte heeft haar ver gebracht, maar keert zich tegen haar nu ze last heeft van pijnklachten.
Zij kiest, in overleg met de therapeut, een behandeldoel gericht op het eerder kunnen stoppen van activiteiten en het accepteren van hulp van vrienden en professionele organisaties. Er worden functieanalyses en betekenisanalyses uitgevoerd om beter te begrijpen waarom het voor Lieneke zo moeilijk is om op tijd te stoppen en hulp te vragen (zie figuur 1).
De eerste betekenisanalyse liet een sequentieel verband zien waarbij Lieneke de verwachting had dat zij als 'zwak' bestempeld zal worden als ze op tijd stopt met activiteiten en om hulp vraagt. In de tweede betekenisanalyse kwam naar voren dat gezien worden als 'zwak' haar doet denken aan situaties waarin ze zich minderwaardig voelde (referentieel verband). In de archiefkast van dit kernthema vinden we gebeurtenissen uit het verleden als minderwaardigheid bij opleidingskeuze, geen kinderen mogen krijgen en pestervaringen. Ten slotte liet de derde betekenisanalyse zien dat doorgaan ondanks pijn ervoor zorgt dat negatieve reacties uitblijven. Dit doet haar denken aan een situatie waarin ze in haar puberteit door een grote groep jongens werd vernederd en mishandeld, vermoedelijk vanwege de gedeeltelijke verlamming van haar gezicht (referentieel verband).
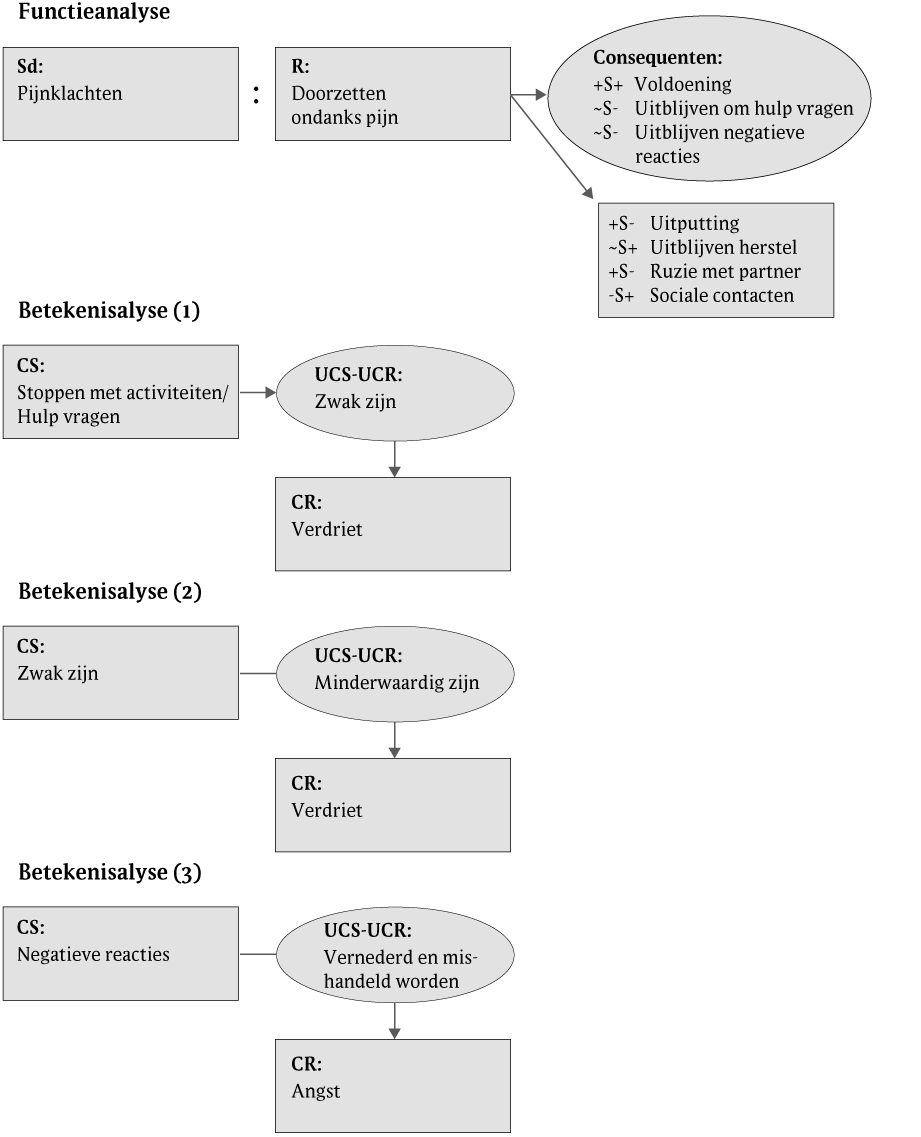
Figuur 1 Functieanalyses en betekenisanalyses van Lieneke
Interventies
Zodra de individuele probleemanalyse is afgerond, kan er overgegaan worden tot het kiezen van interventies. Gezien de heterogeniteit in mediërende cognities en in stand houdende factoren bij SOLK op latere leeftijd, kan er gekozen worden uit een breed spectrum van CGT-interventies. Men kan allereerst denken aan cognitieve technieken (zoals gedragsexperimenten). Bij het toepassen van cognitieve technieken zien we dat maladaptieve cognities op latere leeftijd vaak moeilijk te toetsen zijn op (on)geloofwaardigheid. Het werkt in dergelijke gevallen beter om deze cognities om te buigen van niet-helpende cognities naar helpende cognities. De cognitie 'ik tel niet meer mee vanwege mijn lichamelijke klachten' kan dan bijvoorbeeld omgebogen worden naar de cognitie 'ondanks mijn lichamelijke klachten, kan ik iets betekenen voor anderen'. Daarnaast kan gedacht worden aan operante technieken (zoals graded activity en activity pacing), alsook aan meer experiëntiële interventies (zoals gebruikt in ACT en MBCT). Uiteraard kunnen ook andere interventies (zoals EMDR) ingezet worden als de individuele probleemanalyse hierom vraagt. Bedenk bij elk van de interventies dat CGT bij ouderen vraagt om geduld. Als gevolg van cognitieve achteruitgang is vertraging van het tempo soms nodig en is herhaling vaker nodig dan bij jongere volwassenen. Ook dient rekening te worden gehouden met een kortere aandachtsspanne, soms ook vanwege de sterke focus op de lichamelijke klachten.
Gezien de kortere aandachtsspanne is het raadzaam om af te wisselen in therapeutische modaliteit. Afwisseling tussen gesprekstherapie en psychomotore therapie (PMT) lijkt juist bij ouderen zinvol (Faassen, 2011). Bovendien is het gebruik van non-verbale, ervaringsgerichte technieken aan te bevelen, omdat bij ouderen de cognitieve component in de CGT-behandeling minder effectief lijkt te zijn (Hendriks et al., 2014). In de praktijk hebben wij positieve ervaringen met het combineren van CGT en PMT in de behandeling van oudere patiënten met SOLK.
Ten slotte adviseren wij om in de therapie ook ruimte te maken voor het bespreken van thema's passend bij de latere leeftijd, zoals de gevolgen van pensionering, het verlies van naasten of het naderende levenseinde. Hoewel deze thema's vaak niet (direct) terugkomen in het gevolgenmodel, kan het bespreken ervan belangrijk zijn voor het omgaan met lichamelijke klachten en het verbeteren van de kwaliteit van leven.
Vervolg casus: interventies en resultaat van de behandeling
Op basis van de referentiële verbanden uit de betekenisanalyses kozen Lieneke en de therapeut ervoor om de herinnering aan de traumatische gebeurtenis, dat wil zeggen de vernedering en mishandeling door een grote groep jongens, middels EMDR te behandelen. Vervolgens werd middels gedragsexperimenten de verwachting getoetst dat anderen haar bij hulp vragen zwak zouden vinden. Verder werd gestart met een antidepressivum (duloxetine) als behandeling voor de somberheid.
De interventies leidden ertoe dat Lieneke beter en eerder in staat was om hulp te vragen, waardoor ze zichzelf minder uitputte. De MADRS-score daalde van 19 bij aanvang van behandeling (lichte of matig ernstige depressie) naar 8 bij afronding van behandeling (normaal, niet depressief). De pijnklachten kwamen door het totaalpakket aan interventies minder op de voorgrond te staan. Dit was ook zichtbaar in de HONOS-65+ score, die daalde van 38 naar 14. Lieneke durfde het vervolgens aan om te starten met afbouw van de oxycodon, onder begeleiding van haar huisarts.
Conclusie
SOLK komen op latere leeftijd frequent voor en gaat gepaard met aanzienlijke lijdensdruk. In dit artikel hebben we laten zien hoe somatische zorg en psychologische zorg samengebracht kunnen worden bij het behandelen van SOLK op latere leeftijd. Aangezien SOLK op latere leeftijd vaak samengaat met verklaarde lichamelijke klachten, is het belangrijk om alert te zijn op over- en onderbehandeling van eventuele somatische comorbiditeit. Hoewel CGT een evidence-based behandeling is voor SOLK op jongere leeftijd, is er nog nauwelijks wetenschappelijk onderzoek verricht naar SOLK op latere leeftijd. Het ontbreekt dan ook aan gerandomiseerde studies naar de effectiviteit van CGT op latere leeftijd. Toekomstige studies zouden zich daarnaast kunnen richten op het in kaart brengen van biopsychosociale kenmerken van SOLK op jongere versus latere leeftijd, teneinde de huidige therapieën te verfijnen voor verschillende leeftijdsgroepen. Ook kan toekomstig onderzoek zich richten op verbetering van implementatie van CGT in behandelcentra voor ouderen met SOLK, om zo de kwaliteit van zorg voor deze doelgroep te verbeteren. In de praktijk lijkt de gepersonaliseerde benadering passend bij een CGT-behandeling immers ook voor oudere patiënten met SOLK goed toepasbaar te zijn. De in dit artikel aangereikte kennis over in stand houdende factoren en maladaptieve cognities biedt aanknopingspunten voor een CGT-behandeling van persisterende SOLK bij ouderen, teneinde het psychisch lijden van de oudere patiënt met SOLK te verlichten en de kwaliteit van leven te verbeteren.
Literatuur
- Aldwin, C. M., Sutton, K. J., Chiara, G., & Spiro, A. (1996). Age differences in stress, coping, and appraisal: Findings from the Normative Aging Study. The Journals of Gerontology: Series B, 51, 179-188.
- American Psychiatric Association (APA). (2014). Handboek voor de classificatie van psychische stoornissen (DSM-5). Nederlandse vertaling van Diagnostic and Statistical Manual of Mental Disorders, Fifth Edition. Uitgeverij Boom.
- Arts, M. H., Benraad, C. E., Hanssen, D., Hilderink, P., de Jonge, L., Naarding, P., Lucassen, P.L.B.J., & Oude Voshaar, R. C. (2019). Frailty and somatic comorbidity in older patients with medically unexplained symptoms. Journal of the American Medical Directors Association, 20, 1150-1155.
- Benraad, C. E., Hilderink, P. H., van Driel, D. T., Disselhorst, L. G., Lubberink, B., van Wolferen, L., Olde Rikkert, M. G. M., & Oude Voshaar, R. C. (2013). Physical functioning in older persons with somatoform disorders: A pilot study. Journal of the American Medical Directors Association, 14, 75-e9.
- Cuijpers, P., Karyotaki, E., Eckshtain, D., Ng, M. Y., Corteselli, K. A., Noma, H., Quero, S., & Weisz, J. R. (2020). Psychotherapy for depression across different age groups: A systematic review and meta-analysis. JAMA Psychiatry, 77, 694-702.
- Deary, V., Chalder, T., & Sharpe, M. (2007). The cognitive behavioural model of medically unexplained symptoms: A theoretical and empirical review. Clinical Psychology Review, 27, 781-797.
- Diehl, M., Chui, H., Hay, E. L., Lumley, M. A., Grühn, D., & Labouvie-Vief, G. (2014). Change in coping and defense mechanisms across adulthood: Longitudinal findings in a European American sample. Developmental Psychology, 50, 634.
- Eikelboom, E. M., Tak, L. M., Roest, A. M., & Rosmalen, J. G. M. (2016). A systematic review and meta-analysis of the percentage of revised diagnoses in functional somatic symptoms. Journal of Psychosomatic Research, 88, 60-67.
- Faassen, L. (2011). Psychomotore therapie en cognitieve gedragstherapie. Tijdschrift voor Vaktherapie, 7, 19-25.
- GGZ Standaarden. (2018). Somatisch onvoldoende verklaarde klachten (SOLK). www.ggzstandaarden.nl/zorgstandaarden/somatisch-onvoldoende-verklaarde-lichamelijke-klachten-solk/introductie
- Gol, J., Terpstra, T., Lucassen, P., Houwen, J., van Dulmen, S., Hartman, T. C. O., & Rosmalen, J. (2019). Symptom management for medically unexplained symptoms in primary care: A qualitative study. British Journal of General Practice, 69, e254-e261.
- Hanssen, D. J., Lucassen, P. L., Hilderink, P. H., Naarding, P., & Voshaar, R. C. O. (2016). Health-related quality of life in older persons with medically unexplained symptoms. The American Journal of Geriatric Psychiatry, 24, 1117-1127.
- Hanssen, D. J., Oude Voshaar, R. C., Naarding, P., Rabeling-Keus, I. M., Olde Hartman, T. C., & Lucassen, P. L. (2016). Social characteristics and care needs of older persons with medically unexplained symptoms: A case-control study. Family Practice, 33, 617-625.
- Hanssen, D. J. C., van Driel, T. J. W., Hilderink, P. H., Benraad, C. E. M., Naarding, P., Olde Hartman, T.C., Lucassen, P.L.B.J., & Voshaar, R. O. (2020). Psychiatric characteristics of older persons with medically unexplained symptoms: A comparison with older patients suffering from medically explained symptoms. European Psychiatry, 63, e56.
- Hegeman, J. M., Kok, R. M., van der Mast, R. C., & Giltay, E. J. (2012). Phenomenology of depression in older compared with younger adults: Meta-analysis. The British Journal of Psychiatry, 200, 275-281.
- Hendriks, G. J., Kampman, M., Keijsers, G. P. J., Hoogduin, C. A. L., & Oude Voshaar, R. C. (2014). Cognitive behavioral therapy for panic disorder with agoraphobia in older people: A comparison with younger patients. Depression and Anxiety, 31, 669-677.
- Henningsen, P., Zipfel, S., Sattel, H., & Creed, F. (2018). Management of functional somatic syndromes and bodily distress. Psychotherapy and Psychosomatics, 87, 12-31.
- Hilderink, P. H., Collard, R., Rosmalen, J. G. M., & Voshaar, R. O. (2013). Prevalence of somatoform disorders and medically unexplained symptoms in old age populations in comparison with younger age groups: A systematic review. Ageing Research Reviews, 12, 151-156.
- Hoedeman, R., Blankenstein, A. H., van der Feltz‐Cornelis, C. M., Krol, B., Stewart, R., & Groothoff, J.W. (2010). Consultation letters for medically unexplained physical symptoms in primary care. Cochrane Database of Systematic Reviews. doi: 10.1002/14651858.CD006524.pub2
- Joustra, M. L., Janssens, K. A., Bültmann, U., & Rosmalen, J. G. (2015). Functional limitations in functional somatic syndromes and well-defined medical diseases: Results from the general population cohort LifeLines. Journal of Psychosomatic Research, 79, 94-99.
- LaChapelle, D. L., & Hadjistavropoulos, T. (2005). Age-related differences among adults coping with pain: Evaluation of a developmental life-context model. Canadian Journal of Behavioural Science/Revue Canadienne des Sciences du Comportement, 37, 123.
- Luck-Sikorski, C., Stein, J., Heilmann, K., Maier, W., Kaduszkiewicz, H., Scherer, M., Weyerer, S., Werle, J. Wiese, B., Moor, L., Bock, J.-O., Konig, H.-H., & Riedel-Heller, S. G. (2017). Treatment preferences for depression in the elderly. International Psychogeriatrics, 29, 389.
- Olde Hartman, T., Blankenstein, A. H., Molenaar, A. O., Bentz van den Berg, D., van der Horst, H. E., Arnold, I. A., Burgers, J. S., Wiersma, Tj., & Woutersen-Koch, H. (2013). NHG-Standaard Somatisch onvoldoende verklaarde lichamelijke klachten (SOLK). Huisarts & Wetenschap, 56, 222-230.
- Page, L. A., & Wessely, S. (2003). Medically unexplained symptoms: Exacerbating factors in the doctor-patient encounter. Journal of the Royal Society of Medicine, 96, 223-227.
- Peters, S., Rogers, A., Salmon, P., Gask, L., Dowrick, C., Towey, M., Clifford, R., & Morriss, R. (2009). What do patients choose to tell their doctors? Qualitative analysis of potential barriers to reattributing medically unexplained symptoms. Journal of General Internal Medicine, 24, 443.
- Rief, W., & Broadbent, E. (2007). Explaining medically unexplained symptoms. Models and mechanisms. Clinical Psychology Review, 27, 821-841.
- van Dessel, N., den Boeft, M., van der Wouden, J. C., Kleinstäuber, M., Leone, S. S., Terluin, B., Numans, M.E., van der Horst, H.E., & van Marwijk, H. (2014). Non‐pharmacological interventions for somatoform disorders and medically unexplained physical symptoms (MUPS) in adults. Cochrane Database of Systematic Reviews, 11, CD011142.
- van Driel, D., Hanssen, D., Hilderink, P., Naarding, P., Lucassen, P., Rosmalen, J., & Oude Voshaar, R. (2016). Illness cognitions in later life: Development and validation of the Extended Illness Cognition Questionnaire (ICQ-Plus). Psychological Assessment, 28, 1119.
- van Driel, D., Hilderink, P., de Bakker, S., Benraad, C., & Speckens, A. (2007). Cognitieve gedragstherapie bij ouderen met onverklaarde lichamelijke klachten. Gedragstherapie, 27, 92-101.
- van Driel, T. J. W., Hilderink, P. H., Tak, L. M., van Rood, Y. R., Hanssen, D. J. C., Oude Voshaar, R. C., & Rosmalen, J. G. M. (submitted). Perpetuating factors of medically unexplained symptoms of older patients in specialized care: A comparison of three age groups and both sexes.
- van Ravesteijn, H., Lucassen, P., Bor, H., van Weel, C., & Speckens, A. (2013). Mindfulness-based cognitive therapy for patients with medically unexplained symptoms: A randomized controlled trial. Psychotherapy and Psychosomatics, 82, 299-310.
- van Rood, Y., & de Roos, C. (2017). Somatisch onvoldoende verklaarde lichamelijke klachten en somatisch-symptoomstoornis: Protocol voor een gepersonaliseerd behandelplan voor patiënten met somatisch onvoldoende verklaarde lichamelijke klachten (SOLK). In G. Keijsers, A. van Minnen, M. Verbraak, K. Hoogduin, & P. Emmelkamp (red.), Protocollaire behandelingen voor volwassenen met psychische klachten 3 (pp. 19-62). Uitgeverij Boom.
- van Rood, Y., van Ravesteijn, H. , de Roos, C., Spinhoven, P., & Speckens, A. (2011). Protocol voor de diagnostiek en behandeling van patiënten met somatisch onvoldoende verklaarde lichamelijke klachten. Het gevolgenmodel. In G. Keijers, A. van Minnen, & K. Hoogduin (red.), Protocollaire behandelingen voor volwassenen met psychische klachten 2 (pp. 15-48). Amsterdam: Uitgeverij Boom.
- Verdurmen, M. J., Videler, A. C., Kamperman, A. M., Khasho, D., & van der Feltz-Cornelis, C. M. (2017). Cognitive behavioral therapy for somatic symptom disorders in later life: A prospective comparative explorative pilot study in two clinical populations. Neuropsychiatric Disease and Treatment, 13, 2331.
- Verhaak, P. F., Meijer, S. A., Visser, A. P., & Wolters, G. (2006). Persistent presentation of medically unexplained symptoms in general practice. Family Practice, 23, 414-420.
- Wetherell, J. L., Afari, N., Rutledge, T., Sorrell, J. T., Stoddard, J. A., Petkus, A. J., Solomon, B. C., Lehman, D. H., Liu, L., Lang, A. J., & Atkinson, J. H. (2011). A randomized, controlled trial of acceptance and commitment therapy and cognitive-behavioral therapy for chronic pain. Pain, 152, 2098-2107.
- Wilson, S., Maddison, T., Roberts, L., Greenfield, S., Singh, S., & Birmingham IBS Research Group. (2006). Systematic review: The effectiveness of hypnotherapy in the management of irritable bowel syndrome. Alimentary Pharmacology & Therapeutics, 24, 769-780.
 © 2009-2025 Uitgeverij Boom Amsterdam
© 2009-2025 Uitgeverij Boom Amsterdam
De artikelen uit de (online)tijdschriften van Uitgeverij Boom zijn auteursrechtelijk beschermd. U kunt er natuurlijk uit citeren (voorzien van een bronvermelding) maar voor reproductie in welke vorm dan ook moet toestemming aan de uitgever worden gevraagd:
Behoudens de in of krachtens de Auteurswet van 1912 gestelde uitzonderingen mag niets uit deze uitgave worden verveelvoudigd, opgeslagen in een geautomatiseerd gegevensbestand, of openbaar gemaakt, in enige vorm of op enige wijze, hetzij elektronisch, mechanisch door fotokopieën, opnamen of enig andere manier, zonder voorafgaande schriftelijke toestemming van de uitgever.
Voor zover het maken van kopieën uit deze uitgave is toegestaan op grond van artikelen 16h t/m 16m Auteurswet 1912 jo. Besluit van 27 november 2002, Stb 575, dient men de daarvoor wettelijk verschuldigde vergoeding te voldoen aan de Stichting Reprorecht te Hoofddorp (postbus 3060, 2130 KB, www.reprorecht.nl) of contact op te nemen met de uitgever voor het treffen van een rechtstreekse regeling in de zin van art. 16l, vijfde lid, Auteurswet 1912.
Voor het overnemen van gedeelte(n) uit deze uitgave in bloemlezingen, readers en andere compilatiewerken (artikel 16, Auteurswet 1912) kan men zich wenden tot de Stichting PRO (Stichting Publicatie- en Reproductierechten, postbus 3060, 2130 KB Hoofddorp, www.cedar.nl/pro).
No part of this book may be reproduced in any way whatsoever without the written permission of the publisher.
Inloggen VGCt en VVGT
Leden van de VGCt en de VVGT loggen in via de site van hun vereniging. Als u op die site bent ingelogd als lid, vindt u daar een button naar het Tijdschrift voor Gedragstherapie.
English
Behavioral Therapy: Journal for Behavioral Therapy and Cognitive Therapy ISSN 0167-7454
Information in English can be found here.







