Om artikelen op te slaan heb je een account nodig
Crisissignaleringsplan monitoren en visualiseren
Samenvatting
Patiënten met een borderline-persoonlijkheidsstoornis (BPS) zijn kwetsbaar voor crises. Een crisissignaleringsplan (CSP) kan een crisis helpen voorkomen, maar voor het opstellen van een helpend CSP is inzicht nodig in de vroege signalen van een crisis. Dit inzicht ontbreekt vaak.
Door gedurende een instabiele periode van de patiënt gebruik te maken van de experience sampling method (ESM) wordt persoonlijke en betrouwbare informatie verzameld over de crisis, wat een goede basis kan zijn voor het opstellen van een CSP. In deze pilot onderzochten de auteurs de haalbaarheid en bruikbaarheid van deze methodiek. Het blijkt haalbaar te zijn om patiënten met BPS in een periode waarin er sprake is van een (dreigende) crisis driemaal daags een online vragenlijst in te laten vullen. De visuele terugkoppeling van de ESM-data aan de patiënt kan nieuwe en bruikbare inzichten opleveren in de onderliggende risicofactoren voor crisis. Bredere inzetbaarheid van de methodiek dient nader onderzocht te worden.
Summary
Monitoring and visualizing Joint Crisis Plans: In transition from reactive to preventive in borderline personality disorders
Patients with borderline personality disorder (BPS) are vulnerable to crisis. A Joint Crisis Plan (JCP) can help prevent crises, but to draw up a helpful JCP, insight into the early signs of a crisis is needed. This is often lacking. By using the experience sampling method (ESM) technique during an unstable period, personalized and reliable information about variables that are important in the development of crisis is collected, which can serve as basis for the JCP. In this pilot study the authors investigated the feasibility and usability of this methodology. It turns out that it is possible to have patients with BPS fill out an online questionnaire three times a day during a period of (impending) crisis. The visual feedback of the ESM data to the patient can open up new and useful insights into the underlying risk factors for crisis. Broader application of the method should be further investigated.
Kernboodschappen voor de klinische praktijk
- Bij een borderline-persoonlijkheidsstoornis (BPS) is een instabiele periode een belangrijke bron van informatie voor het verkrijgen van inzicht in het beloop van een crisis.
- Het is haalbaar om patiënten met BPS in een periode waarin er sprake is van een (dreigende) crisis driemaal daags een online vragenlijst in te laten vullen.
- Het is mogelijk om een grote hoeveelheid ESM-data, ondersteund door visuele weergave, op een toegankelijke manier terug te koppelen.
Inleiding
In de geestelijke gezondheidszorg (ggz) worden dwangmaatregelen, zoals gedwongen behandeling of opname, regelmatig en in toenemende mate toegepast. Dit gebeurt vooral wanneer dreigend gevaar samenhangend met een psychiatrisch toestandsbeeld niet op een andere manier afgewend kan worden (de Jong et al., 2016; Legemaate, 2008). Uit verslaglegging door de Raad voor de Rechtspraak blijkt dat in 2018 het aantal dwangopnamen in Nederland 27.133 bedroeg, tegenover 16.313 tien jaar eerder – een stijging van 66% (de Rechtspraak, 2019). De toename van het aantal dwangmaatregelen staat haaks op het Nederlandse ggz-beleid van de laatste jaren. Dat is er juist op gericht om dwangmaatregelen terug te dringen en patiënten meer inspraak te bieden over hun behandeling. Dergelijke maatregelen zijn namelijk niet alleen duur, maar hebben ook negatieve consequenties voor de patiënt, doordat ze herstelondermijnend of zelfs traumatisch kunnen zijn. Ze hebben bovendien vaak een negatief effect op het verloop van de behandeling (Frueh et al., 2005).
Voor interventies gericht op het tijdig signaleren van crises ter voorkoming van extern ingrijpen en het toepassen van dwangmaatregelen is de evidentie echter zeer gering (Molyneaux et al., 2019). De meeste interventies dragen nauwelijks bij aan het terugdringen van crisis- en dwangmaatregelen (de Jong et al., 2016). Een uitzondering hierop is het crisissignaleringsplan (CSP), een plan dat aangeeft waar patiënten een dreigende crisis aan kunnen herkennen en wat ze kunnen ondernemen om die crisis te voorkomen (Molyneaux et al., 2019). Gebleken is dat bij psychiatrische patiënten die gebruikmaakten van een CSP de dwangopnamen met een kwart verminderden (de Jong et al., 2016; Legemaate, 2008).
Ondanks de effectiviteit van het CSP, heeft onderzoek tevens uitgewezen dat slechts 4-13% van de patiënten het proces van het maken van een CSP afmaakt (Swanson et al., 2006). Een belangrijk kenmerk van patiënten die het CSP afmaakten was dat zij inzicht hadden in hun ziekte en onderliggende crisogene factoren (Ruchlewska et al., 2016; Swanson et al., 2006). Mogelijk zijn patiënten door dit inzicht al beter in staat om zowel de aanloop als de verschillende fasen van de crisis en de bijbehorende onderliggende factoren met een signaalfunctie (zoals veranderingen in lichamelijke spanning en de gevoelswereld) te verwoorden en te noteren in een CSP. De groep patiënten die het CSP niet afmaakt, zou daarmee de groep patiënten kunnen zijn met een beperkter ziekte-inzicht.
Een deel van de patiënten met een verhoogde kans op opname in de ggz vanwege een crisis, zijn patiënten geclassificeerd met een borderline-persoonlijkheidsstoornis (BPS). Dit komt mede door beperkingen in het oplossend en reflectief vermogen, alsook door problemen met zelfcontrole en emotieregulatie (Borschmann et al., 2013; Peritogiannis et al., 2008). Het lukt daardoor vaak niet om zelf de crisis tijdig te signaleren en af te wenden, waardoor extern ingrijpen middels een (gedwongen) opname noodzakelijk is. Deze groep patiënten heeft baat bij een degelijk CSP. Echter, het beperkte ziekte-inzicht bij personen met BPS draagt er tevens toe bij dat het vaak niet lukt om het maken van een CSP af te ronden (Dimaggio & Lysaker, 2018). Zij hebben dus een verhoogde kans op zowel een crisis als het niet afronden van hun CSP, een middel dat crisis juist zou kunnen voorkomen.
Daarnaast is bekend dat een wisselende gemoedstoestand en gebrekkige affectregulatie –kernsymptomen van BPS – ervoor kunnen zorgen dat het terughalen van informatie onvoldoende accuraat verloopt. Patiënten met BPS zijn sterk geneigd om informatie over de afgelopen week te laten beïnvloeden door hun huidige gemoedstoestand, waardoor die informatie vaak negatief gekleurd is (Solhan et al., 2009). Tevens is er bij hen sprake van een geheugenbias, waarbij negatieve gebeurtenissen veelal beter onthouden worden dan neutrale of positieve gebeurtenissen (Winter et al., 2015). Kortom, personen met BPS hebben moeite om retrospectief een genuanceerd beeld te geven van het beloop van hun klachten en het niveau van spanning in bijvoorbeeld de afgelopen week (Trull et al., 2008). Mogelijk speelt dit mee in de observatie dat veel CSP's onafgemaakt en ongebruikt blijven bij patiënten met BPS.
Wanneer we bij deze patiëntenpopulatie de belangrijke verschuiving van reactief naar preventief interveniëren willen bewerkstelligen, dan hebben we naast vaardigheden en interventies ten tijde van de dreigende crisis ook betrouwbare en gepersonaliseerde informatie nodig over de aanloop naar de (dreigende) crisis, zoals het beloop en de interacties van emoties, en het gedrag en de context waarin die zich voordoen, teneinde zo eerder te kunnen ingrijpen (Huxley et al., 2019; Stanley & Mann, 2020; Warrender et al., 2020).
Wij beogen een werkwijze te ontwikkelen waarbij de experience sampling method (ESM) en visualisaties van de ESM-data bijdragen aan het opstellen van een betrouwbaar en gepersonaliseerd CSP. ESM is een vorm van elektronische dagboekmetingen waarmee meerdere malen per dag digitaal informatie uit het dagelijks leven van de patiënt wordt verzameld (Shiffman et al., 2008). ESM kan worden ingezet om data te verzamelen over de gevoelens, gedachten en gedragingen van de patiënt, alsmede over de context waarin die zich afspelen. Deze informatie heeft een hoge (ecologische) validiteit, omdat de patiënt wordt gevraagd om op zijn mobiele telefoon op verschillende momenten tijdens de dag vragen te beantwoorden over zijn gedachten, gevoelens en gedragingen, en over de context (Verhagen et al., 2016) op dat moment of sinds de vorige meting. Hiermee wordt de invloed van geheugenbias verminderd. Omdat er veel informatie over een persoon gedurende een langere periode wordt verzameld, is het mogelijk om variaties in gevoelens, gedachten en gedragingen van die persoon te analyseren (Bak et al., 2016; Bringmann et al., 2013, 2016; Wigman et al., 2015).
Niet alleen kan het louter invullen van ESM door patiënten als inzichtgevend worden ervaren, (Kramer et al. 2014), ook kan feedback middels gevisualiseerde data – die patiënt en therapeut samen in een gesprek analyseren – helpen om voor zowel patiënt als therapeut patronen in het dagelijks leven bloot te leggen (Kramer et al., 2014; Wichers et al., 2011). In dit onderzoek worden gepersonaliseerde ESM en visualisaties van de ESM-data gekoppeld aan het opstellen van een CSP.
Wij beogen een werkwijze te ontwikkelen waarin we veronderstellen dat het opstellen van een CSP op basis van gepersonaliseerde en betrouwbare data middels ESM, gecombineerd met een terugkoppeling middels visuele weergave van de data, een manier is om het inzicht in de onderliggende risicofactoren voor een crisis te vergroten. In deze pilot onderzoeken we aan de hand van een kwalitatief interview en evaluatieformulier de haalbaarheid en bruikbaarheid van deze methodiek, uitgaande van de volgende drie onderzoeksvragen:
- Is het haalbaar voor patiënten met een BPS om tijdens een instabiele periode een gepersonaliseerde vragenlijst drie keer per dag gedurende vier weken in te vullen?
- Is het mogelijk om deze grote hoeveelheid informatie te visualiseren en overzichtelijk terug te koppelen?
- Levert deze informatie aanknopingspunten op voor de behandeling?
Methode
Participanten
De participanten waren vier volwassenen met een leeftijd tussen 26 en 28 jaar. Zij waren alle vier aangemeld bij de afdeling Persoonlijkheidsstoornissen van GGz Centraal in Amersfoort en allen bekend met verhoogde suïcidaliteit. De participanten werden geworven binnen de opnamevoorkomende deeltijdbehandeling (OVDB). Dit is een zes weken durende acute deeltijdbehandeling binnen GGz Centraal, gericht op het stabiliseren van klachten bij crisisgevoelige patiënten, met als doel (verdere) ontregeling tegen te gaan of een klinische opname te voorkomen of te verkorten. Alle participanten hebben het reguliere intakeproces op de afdeling Persoonlijkheidsstoornissen en een indicatiegesprek voor een deeltijdbehandeling doorlopen, waarna zij door een zorgprofessional gediagnosticeerd werden met een persoonlijkheidsstoornis: drie met een BPS en één met een ongespecificeerde persoonlijkheidsstoornis.
Na kennismaking bij de OVDB werden de patiënten geïnformeerd over het onderzoek. Zij werden ingelicht over het doel van het onderzoek, over de wijze van dataverzameling en over het proces van deelname. Deelname was geheel vrijwillig en kon op ieder moment worden stopgezet. Nadat zij hadden aangegeven te willen participeren in het onderzoek, tekenden de patiënten een informed consent. Het onderzoek is goedgekeurd door de METC azM/UM en is niet WMO-plichtig verklaard. Box 1 geeft een overzicht van de klinische vignetten.
Box 1: Vignetten
Participant 1 is een 28-jarige man, die wordt aangemeld na een opname van drie maanden in verband met verhoogd suïciderisico. Patiënt heeft een uitgebreide psychiatrische voorgeschiedenis. Op het moment van deelname aan het onderzoek zijn een borderline-persoonlijkheidsstoornis en een posttraumatische-stressstoornis gediagnosticeerd. Patiënt is al lange tijd bekend met ernstig en impulsief zelfverwondend gedrag en middelenmisbruik. Patiënt heeft last van black-outs, waarna hij zichzelf aantreft in verwarde toestand in een risicovolle situatie. Tevens heeft hij last van angsten, achterdocht, waanbeelden en stemmen. Behandelingen (onder andere via schematherapie, diverse opnamen, en behandeling gericht op trauma en verslaving van (hard)drugs) lijken weinig te beklijven of patiënt juist te ontregelen. Patiënt werkt niet en woont samen met zijn vriendin met wie hij al lange tijd een stabiele relatie heeft. Hij heeft verder goed contact met familie, maar daarbuiten is zijn sociale netwerk zeer beperkt.
Participant 2 is een 27-jarige vrouw, die wordt aangemeld na een opname van een week naar aanleiding van suïcidaliteit. Patiënt is in het verleden verscheidene behandelingen gestart, maar nooit is een behandeling met succes afgerond. Patiënt is onder andere geneigd tot zwart-witdenken, heeft last van emotieregulatieproblematiek (onder andere in de vorm van automutilatie), vindt het aangaan van stabiele relaties moeilijk, is impulsief, heeft een negatief zelfbeeld en heeft geregeld last van dissociaties. Ook is ze sterk geneigd tot excessief schoonmaken. De afgelopen jaren heeft ze diverse ingrijpende gebeurtenissen meegemaakt. Op het moment van deelname is ze gediagnosticeerd met een borderline-persoonlijkheidsstoornis en vertoont ze kenmerken van een posttraumatische-stressstoornis en een obsessieve-compulsieve stoornis. Voorheen werkte patiënt, maar momenteel zit ze in de Ziektewet. Verder verblijft ze momenteel bij een vriendin, omdat ze zich onveilig voelt in haar eigen huis. Ze trekt zich terug uit contacten en heeft een beperkt sociaal netwerk.
Participant 3 is een 26-jarige vrouw, die wordt aangemeld na een opname van twee maanden vanwege suïcidaliteit. Patiënt is in haar jeugd jarenlang seksueel misbruikt en heeft een laag zelfbeeld. Eerder heeft ze traumabehandeling gehad, met enig effect. Momenteel heeft ze nog last van herbelevingen en soms van nachtmerries. Voorts ervaart ze slaapproblemen en stemmingswisselingen. Op het moment van deelname is ze gediagnosticeerd met een posttraumatische-stressstoornis en met een ongespecificeerde persoonlijkheidsstoornis. Na een faalervaring heeft ze een uitgewerkt suïcideplan opgesteld en daar meerdere maanden voorbereidingen voor getroffen. Ze heeft afscheid genomen van vrienden en trekt zich terug uit sociale contacten. Ze is geneigd haar emoties op te kroppen en zich naar de buitenwereld positief te presenteren. Ze komt over als een goedlachse jonge vrouw, die tegelijkertijd alle negatieve gevoelens weglacht. In het dagelijks leven werkt ze fulltime en doet ze daarnaast nog een opleiding. Patiënt heeft een betrokken steunsysteem met ouders en diverse vriendinnen.
Participant 4 is een 27-jarige vrouw, die wordt aangemeld na contact met de crisisdienst in verband met suïcidaliteit. Zij heeft eerder zowel deeltijd- als poliklinische behandeling gehad, gericht op persoonlijkheidsproblematiek, maar met onvoldoende resultaat. Patiënt heeft een instabiele jeugd gehad, gekenmerkt door emotionele verwaarlozing en fysieke mishandeling. Momenteel heeft ze vooral veel last van paniekaanvallen en een erg laag zelfbeeld, en is er sprake van stemmingswisselingen, identiteitsproblematiek en gevoelens van leegte. Ze is voorts erg gevoelig voor afwijzing en verlating. Op het moment van deelname is patiënt gediagnosticeerd met een borderline-persoonlijkheidsstoornis. Wat betreft haar sociaal netwerk werkt patiënt enkele uren per week als vrijwilliger. Ze heeft daarnaast enkele goede vriendinnen, met wie ze regelmatig afspreekt. Het contact met familie is beperkt.
Procedure
Een vast programmaonderdeel van de OVDB is het opstellen van een CSP. Doorgaans werd dit gedaan aan de hand van het stoplichtmodel, dat ervan uitgaat dat een crisis wordt aangekondigd door voortekenen die toenemen in aantal en/of in mate van aanwezigheid. Deze oplopende voortekenen kunnen worden onderverdeeld in verschillende fasen. Samen met de participant werd retrospectief gekeken naar welke voortekenen (signalen) en interventies in welke fase aanwezig zijn. Het CSP bestaat uit een neutrale fase (groen), een fase van eerste crisissignalen (geel), een fase van aanhoudende crisissignalen (oranje) en een acute crisisfase (rood).
Doel van huidige onderzoek was om het traditionele CSP waarover de participant reeds beschikte te verbeteren, en wel door het ophalen van informatie uit het dagelijks leven middels ESM. Deze informatie wilden we zo gepersonaliseerd mogelijk maken. Om die reden werd per participant een persoonlijke vragenlijst voor de ESM-metingen opgesteld. Het traditionele CSP dat de participant eerder had opgesteld diende hierbij als vertrekpunt voor het opstellen van vragen die werden gebruikt voor de ESM-metingen. In samenspraak met de participant werden de belangrijkste voortekenen uit het CSP, aangevuld met informatie over de huidige situatie en actuele kennis van de participant over zichzelf, omgevormd tot een gepersonaliseerde vragenlijst. De informatie in het CSP was dus niet leidend of beperkend bij het bepalen van welke vragen wel of niet opgenomen werden in de vragenlijst.
Bij het opstellen van de gepersonaliseerde vragenlijst is ervoor gekozen om het cognitief-gedragstherapeutische model als uitgangspunt te nemen (gebeurtenis, gedachten, gevoel en gedrag) en de vragen onder te verdelen in twee delen: (1) deel A ('Op dit moment …') dient om zicht te krijgen op de gevoelens en gedachten die op het moment van invullen een rol speelden; (2) deel B ('Sinds de vorige meting …') biedt zicht op gedragingen in de afgelopen uren die invloed kunnen hebben gehad op de ingevulde huidige gevoelens en gedachten. Verder is een aantal vragen toegevoegd gericht op context (bijvoorbeeld locatie en gezelschap). De thema's die centraal stonden in het door de participant opgestelde CSP werden geherformuleerd, leidend tot een vragenlijst. Tevens was er ruimte om nieuwe thema's toe te voegen aan de vragenlijst. Op deze manier werd voor iedere participant een gepersonaliseerde vragenlijst gecreëerd met relevante vragen over de crisogene factoren, teneinde zo (vroege) signalen te monitoren.
Om de klinische bruikbaarheid van de methodiek te illustreren wordt de casus van participant 1 verder toegelicht aan de hand van box 2. In het CSP van participant 1 staan klachten centraal als depressiviteit, overprikkeling, nervositeit, zich terugtrekken uit sociaal contact, vermijding en psychotische klachten (zie figuur 1 in box 2). Verder rapporteert hij automutilatie, middelengebruik en het stukmaken van spullen als copingmechanismen. Helpende interventies zijn volgens participant afleiding zoeken, plezierige activiteiten ondernemen, zelfzorg en sociale contacten. Bovengenoemde klachten en copingmechanismen komen herhaaldelijk terug in verschillende fasen in het CSP en worden daarom als centrale thema's meegenomen bij het opstellen van de gepersonaliseerde vragenlijst. Vragen gericht op de thema's zijn aangevuld met een aantal contextvragen. Dit resulteerde in een vragenlijst met 22 vragen, waarbij erop gelet werd dat het aantal positief en negatief gelabelde vragen ongeveer gelijk was (zie figuur 2 in box 2). Deze vragenlijst werd vervolgens gedurende minimaal 4 weken driemaal daags aangeboden.
Box 2: Omzetten van crisissignaleringsplan (CSP) naar gepersonaliseerde vragenlijst
Voor het opstellen van een gepersonaliseerde vragenlijst werd in het crisissignaleringsplan gezocht naar terugkerende gevoelens, gedachten en gedragingen. Samen met enkele algemene contextvragen vormden dit het raamwerk voor de gepersonaliseerde vragenlijst.

Crisissignaleringsplan (CSP) van participant 1. Diverse klachten en gedragingen, bijvoorbeeld slaapproblemen, irritatie, stemmingswisselingen en zin om iets te ondernemen, komen herhaaldelijk terug in het CSP, en zijn meegenomen als thema's bij het opstellen van de gepersonaliseerde vragenlijst. De verwijzingen tussen haakjes corresponderen met de bijbehorende vraag in de gepersonaliseerde vragenlijst (zie figuur 2). Zo correspondeert de klacht 'snel geïrriteerd' in fase oranje met vraag A4: 'Op dit moment voel ik mij geïrriteerd.'

Figuur 2 Gepersonaliseerde vragenlijst van participant 1. De vragen zijn gebaseerd op terugkerende thema's uit het crisissignaleringsplan (CSP) van participant 1 (zie figuur 1).
Verwerken data en terugkoppeling
Voor het bestuderen van de crisogene factoren is gebruikgemaakt van ESM. In dit geval werd gebruikgemaakt van online metingen via de eigen smartphone om (vroege) signalen uit het CSP te monitoren.
De gedigitaliseerde vragenlijst werd vier weken lang driemaal per dag op van tevoren afgesproken tijdstippen (bijvoorbeeld om 11:00, 16:00 en 21:00 uur) via een link in een sms naar de betreffende participant verzonden. Na 30 minuten ontving de participant indien nodig een sms ter herinnering. De participant had in totaal maximaal een uur per meting de tijd om de vragenlijst op de telefoon in te vullen, voordat de meting als missing data werd geregistreerd. De data werden verzameld binnen een database van RoQua (Sytema & van der Krieke, 2013).
Vervolgens werden de verkregen data met ESMvis geanalyseerd en visueel weergegeven (Bringmann et al., 2020). In deze ESM-feedbacktool worden ruwe ESM-gegevens gevisualiseerd met behulp van de computersoftware R (R Core team, 2019), die dynamische schommelingen van variabelen en de invloed van omgevingsfactoren (context) kan weergeven. De visualisaties bestonden uit een filmpje, diverse grafieken, diagrammen en figuren.
De resultaten van de visuele ESM-data werden uitgeprint op A0-formaat en in een face-to-facegesprek teruggekoppeld aan de participanten. Het uitgangspunt van dit gesprek was om gezamenlijk hypothesen te genereren over het ontstaan van instabiele perioden, de in stand houdende factoren, de gevolgen en tot slot de mogelijke interventies. Tijdens het teruggavegesprek werd uitgebreid stilgestaan bij alle data op de A0-poster en samen met de participant werd in de visualisaties gezocht naar relevante informatie over patronen. Het proces van het teruggavegesprek aan de hand van de ESM-resultaten van participant 1 wordt in box 3 nader toegelicht. Alle visualisaties in box 3 werden gegenereerd middels ESMvis en samengevoegd op een A0-poster.
Daarnaast werden in het teruggavegesprek de haalbaarheid en bruikbaarheid van de methodiek geëvalueerd middels een kwalitatief interview met de participant en middels een evaluatieformulier met vragen gericht op de ervaringen, die beantwoord konden worden op een zevenpunts-likertschaal. Voorbeelden uit dit evaluatieformulier waren: 'Hoe belastend vond u de deelname aan het project?' en: 'Zou u nog een keer meedoen aan een vergelijkbaar project?' (Zie figuur 9.)
Box 3: Teruggavegesprek met een participant
Het bespreken van de visuele resultaten van de ESM-data zal aan de hand van een voorbeeld worden toegelicht. Hierna is weergegeven hoe het teruggavegesprek bij participant 1 werd vormgegeven.
Stap 1: Wat valt als eerste op?
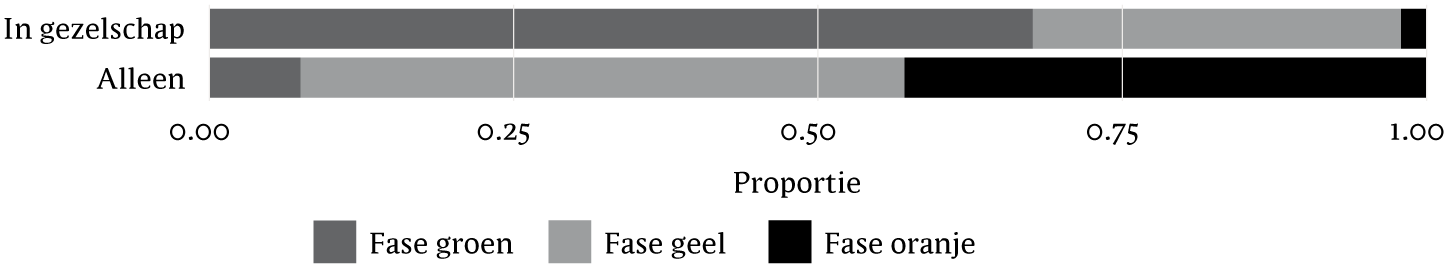
Figuur 3 Gezelschap per fase. De grijstinten corresponderen met de fase in het cisissignaleringsplan (groen, geel, oranje; zie box 2, figuur 1). De proportie geeft weer hoe vaak de participant heeft aangegeven in de desbetreffende fase te zitten.
Bij participant 1 is te zien dat hij aangeeft veelal een laag spanningsniveau te hebben (fase groen) wanneer hij in gezelschap is (zie figuur 3). Wanneer hij alleen is, ervaart hij vaker een hoger spanningsniveau (fase geel en oranje). Daarnaast komt naar voren dat tijdens de meetperiode participant 1 geen enkele keer heeft aangegeven in fase rood te zijn. Met de participant is besproken dat hij zich meer ontspannen lijkt te voelen wanneer hij met anderen is. Opvallend was dat naar voren kwam dat participant 1 zelf aangaf geneigd te zijn zich juist terug te trekken bij oplopende spanning, terwijl contact met anderen hem dus juist goed lijkt te doen.
Stap 2: Waar in de meetperiode zitten bijzonderheden?
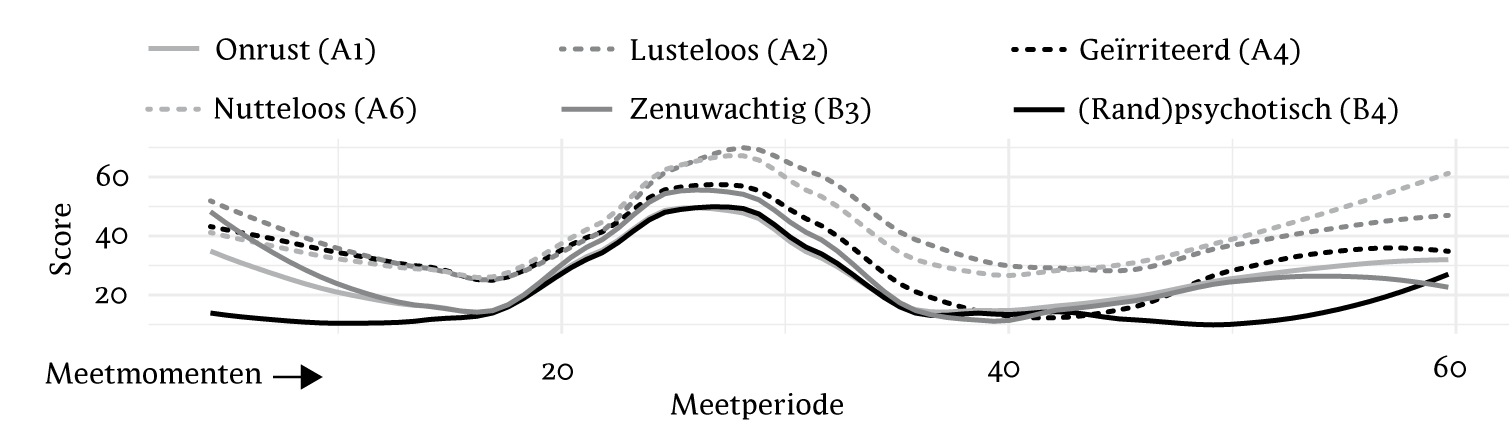
Figuur 4 Resultaten negatieve items gedurende de gehele meetperiode. De verwijzingen tussen haakjes verwijzen naar de correspondeerde vragen uit de gepersonaliseerde vragenlijst (zie box 2, figuur 2).
De vragen uit de gepersonaliseerde vragenlijsten werden grofweg ingedeeld in negatieve items en positieve items. In figuur 4 zijn de belangrijkste negatieve items uitgezet tegen de tijd. Rond meetmoment 20 stijgen de scores van de negatieve items. Samen met participant wordt onderzocht wat er in deze periode is gebeurd.
Stap 3: Wat gebeurt er?
In de figuren 5, 6 en 7 is een aantal op elkaar volgende meetresultaten weergegeven uit de periode die geselecteerd is in stap 2. De cirkelfiguren geven een overzicht van de mate waarin de participant een item heeft beoordeeld als aan- of afwezig, waarbij één cirkel staat voor één meetmoment. Door de (op elkaar volgende) meetmomenten met elkaar te vergelijken, kunnen veranderingen in gedachten, gevoelens en gedrag worden gevonden, en kan gezocht worden naar patronen. Te zien is dat de spanning bij participant 1 toeneemt: hij beoordeelt zijn spanningsniveau eerst als geel (figuren 5 en 6) en later als oranje (figuur 7). Kijkend naar de items valt op dat gevoelens van onrust, lusteloosheid, nutteloosheid en irritatie toenemen bij oplopende spanning. In gedrag wordt gezien dat hij last krijgt van zenuwachtige trekjes, (rand)psychotische verschijnselen en slecht slapen.
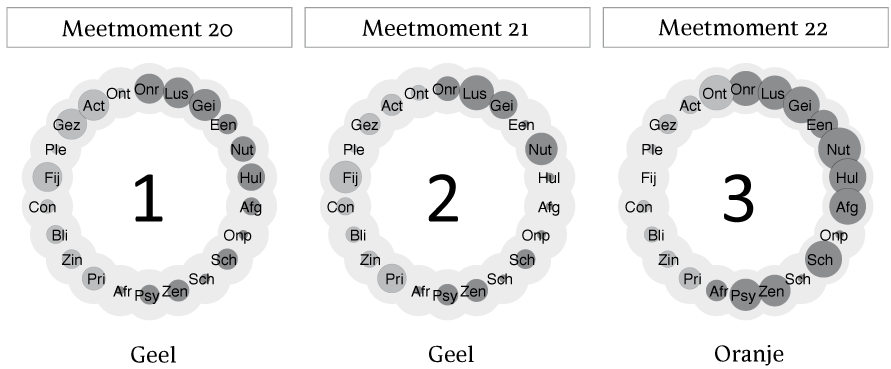
Figuren 5, 6 en 7 Cirkelfiguren. De donkergrijze bollen verwijzen naar negatieve items, de lichtgrijze bollen naar positieve items. De afkortingen in de bollen refereren aan vragen in de gepersonaliseerde vragenlijst (zie box 2, figuur 2). Zo refereert 'Onru' (bovenste donkergrijze bol) naar vraag A1: 'Op dit moment voel ik mij onrustig.' Onder de figuur staat de kleur van de fase waarin de participant aangaf te zitten tijdens het invullen van de vragenlijst op het desbetreffende meetmoment.
Stap 4: Wat zijn eerste signalen?
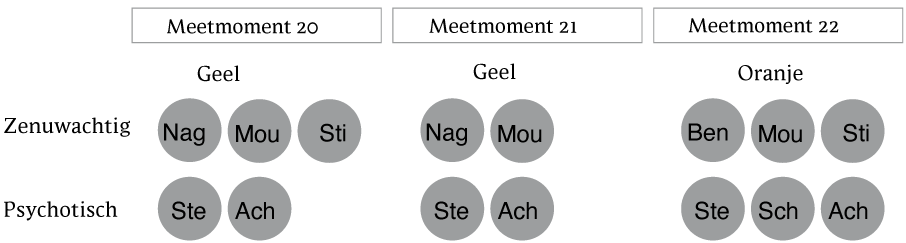
Figuur 8 De symptomen in detail. 'Zenuwachtig' correspondeert met vraag B3 (zie box 2, figuur 2), 'Psychotisch' met vraag B4. 'Ach' = achterdocht, 'Mou' = mouwen over handen trekken, 'Nag' = nagelbijten, 'Sch' = schimmen zien, 'Ste' = stemmen die op de voorgrond zijn en opdrachten geven, 'Sti' = niet stil kunnen zitten. Boven de figuur staat de fase waarin de participant aangaf te zitten tijdens het invullen van de vragenlijst op het desbetreffende meetmoment.
Tot slot wordt tijdens het teruggavegesprek verdiepend gekeken naar specifieke gedragingen die naar voren komen bij oplopende spanning. Wanneer bijvoorbeeld gekeken wordt naar de vraag: 'Sinds de vorige meting heb ik last gehad van zenuwachtige trekjes', dan komen 'nagelbijten' en 'mouwen over handen trekken' naar voren (zie figuur 8). Voor de vraag: 'Sinds de vorige meting heb ik last gehad (rand)psychotische verschijnselen', springen 'stemmen die op de voorgrond aanwezig zijn en opdrachten geven' en 'achterdocht' eruit.
Stap 5: Samenvatting
Samengevat wordt bij participant 1 onder andere gezien dat de eerste signalen van oplopende spanning subtiele gedragingen zijn als nagelbijten en mouwen over de handen trekken, samen met oplopende achterdocht en het horen van opdrachtgevende stemmen. Daarnaast komen als eerste gevoelens van onrust, irritatie en lusteloosheid naar voren. Het doet hem verder goed om in gezelschap te zijn.
Bovengenoemde geeft slechts een deel weer van een teruggavegesprek. Er werd niet alleen gekeken naar de eerste signalen van oplopende spanning, maar op een vergelijkbare manier ook naar interventies die een participant inzette om de spanning te reguleren. Belangrijke speerpunten tijdens het teruggavegesprek waren het betrekken van de participant bij de resultaten, samen bespreken of deze zich hierin herkende en overleggen op welke signalen hij of zij zich in de toekomst meer kan focussen, om zo op tijd te kunnen interveniëren en een crisis voorkomen. Op deze manier wordt samen met de participant gestreefd naar preventief in plaats van reactief reageren op crisis.
Resultaten

Figuur 9 Resultaten evaluatieformulier na deelname. Op de y-as de gestelde vragen in het evaluatieformulier. Op de x-as een zevenpunts-likertschaal met 1 = Niet belastend/Zeker niet meedoen/Helemaal niet vervelend/Helemaal niet aangepast/Helemaal niet beïnvloed; 7 = Heel erg belastend/Zeker meedoen/Heel erg vervelend/Heel erg aangepast/Heel erg beïnvloed.
Haalbaarheid
Alle vier de participanten hebben het volledig benodigde aantal metingen volbracht. Uit de kwalitatieve interviews en ingevulde evaluatieformulieren kwam naar voren dat de lengte van de vragenlijst niet als belastend werd ervaren. Ook had het invullen van de vragenlijst over het algemeen nauwelijks effect op de dagelijkse activiteiten of het dag-nachtritme van de deelnemers (zie figuur 9). Hoewel deelname aan het onderzoek als enigszins belastend werd ervaren, zijn de participanten wel geneigd om nog een keer mee te doen aan een vergelijkbaar onderzoek. Zelfs in de meest instabiele fase waarin de participanten de vragenlijsten moesten invullen, vonden ze de metingen over het algemeen niet stressverhogend of confronterend. Tijdens de kwalitatieve interviews kwam naar voren dat het meermaals per dag invullen van de online vragenlijst eerder als een moment van reflectie werd ervaren, omdat ten tijde van crisis het contact met eigen gevoel en ervaring onder druk kwam te staan. De vragen in de vragenlijst werden als herkenbaar en persoonlijk ervaren, mede doordat de vragen gepersonaliseerd zijn opgesteld, op basis van de persoonlijke verhalen en ervaringen van de participanten.
Een van de participanten vond een vraag over trauma ('Sinds de vorige meting heb ik last gehad van PTSS-klachten') enigszins belastend, maar tegelijkertijd werd het ook als nuttig ervaren om meer zicht te krijgen op het eigen vermijdingsgedrag.
Bruikbaarheid
Hoewel er een grote hoeveelheid data en informatie aan de participanten werd teruggekoppeld in het teruggavegesprek, is uit de kwalitatieve interviews gebleken dat de visuele teruggave van de ESM-data wordt ervaren als een overzichtelijke manier om de data weer te geven. Participanten waren goed in staat om de data te interpreteren en hierdoor actief deel te nemen aan het teruggavegesprek. De visuele weergave geeft de mogelijkheid om in te zoomen op het beloop van de verschillende symptomen, van globaal tot steeds meer in detail. De toevoeging van het stoplichtmodel, waarbij bij elke meting tevens aangegeven moest worden in welke fase de participant zich op dat moment bevond (groen, geel, oranje of rood), blijkt een goede toevoeging. Hierdoor werd het gemakkelijker om de aanloop tot en het verloop van de crisis te kunnen koppelen aan de verschillende symptomen die in kaart waren gebracht.
Middels grafieken en diagrammen werd duidelijk in beeld gebracht welke symptomen met elkaar interacteren en welke gebeurtenissen van invloed zijn op een instabiele periode. Vroege signalen van een crisis kunnen bijvoorbeeld zowel in symptomen als in de context worden gezocht, en kunnen al eerder aanwezig zijn dan een patiënt zelf doorheeft. Het bespreken van deze onderwerpen biedt aanknopingspunten voor (preventieve) interventies die ook geïntegreerd kunnen worden binnen de reguliere behandeling van patiënten. Gedacht kan worden aan het inzetten van interventies gericht op het verbeteren van slapen en het tegengaan van sociaal isolement, zoals bij participant 1 het geval was.
Discussie
In dit haalbaarheids- en bruikbaarheidsonderzoek hebben we onderzocht of het mogelijk is om ESM en ESM-visualisaties te gebruiken bij het verzamelen van betrouwbare en gepersonaliseerde informatie, met als doel het inzicht in het beloop van crisissignalen te vergroten bij patiënten met een (borderline‑)persoonlijkheidsstoornis.
Terugkomend op onderzoeksvraag 1 kan gezegd worden dat de resultaten van de kwalitatieve interviews en evaluatieformulieren suggereren dat deze werkwijze haalbaar en bruikbaar is voor het verzamelen van waardevolle informatie over psychiatrische symptomen en over activiteiten in de context van het dagelijks leven van patiënten met een (borderline‑)persoonlijkheidsstoornis. De vier gevalsbeschrijvingen waren representatief voor de behandelpopulatie in deze instelling. Ze laten zien dat het mogelijk is om patiënten in een periode waarin er sprake is van (dreigende) crisis driemaal daags een online vragenlijst in te laten vullen. Echter, de resultaten op basis van deze pilot zijn niet een-op-een te generaliseren naar andere patiënten. Het verzamelen van informatie op basis van gepersonaliseerde en betrouwbare data middels ESM kan nieuwe en bruikbare inzichten opleveren over de onderliggende factoren die een crisis kunnen signaleren.
Voorts bleek dat het mogelijk was om een grote hoeveelheid ESM-data, ondersteund door visuele weergaven van de data, op een toegankelijke manier terug te koppelen aan de patiënten (onderzoeksvraag 2) en hier samen met een patiënt over te reflecteren. Met behulp van deze werkwijze kan een genuanceerd en realistisch beeld gevormd worden van het verloop van symptomen in een instabiele fase en tijdens een crisis, wat vervolgens weer meegenomen kan worden bij het opstellen van een betrouwbaar CSP. Daarnaast is het mogelijk om gericht te kijken naar perioden waarin crisissignalen voorkomen of ernstiger worden, en wat iemands gedachten of gevoelens hierbij zijn. Op die manier kan deze werkwijze ook bijdragen aan het identificeren van onderliggende (omgevings)factoren die crisisgedrag kunnen uitlokken of de intensiteit ervan kunnen beïnvloeden. Zo kunnen vroege signalen van een crisis uit emotionele instabiliteit bestaan, terwijl op gedragsniveau deze signalen lang onopgemerkt blijven. Het is daardoor lastig om vroege signalen van een crisis op basis van het gedrag te herkennen en te onthouden voor patiënten en hun omgeving. In de ESMvis-feedback kunnen bijvoorbeeld slaapproblemen, angstklachten of piekeren als vroege signalen worden gemarkeerd zonder dat er sprake is van duidelijke veranderingen op gedragsniveau. Inzicht hierin leidde bij in ieder geval één van de vier participanten tot een concreet behandeladvies.
Geconcludeerd wordt dat de verzamelde data en de gebruikte werkwijze aanknopingspunten kunnen bieden voor (preventieve) interventies (onderzoeksvraag 3). Zelfs wanneer een patiënt al lange tijd in behandeling is, brengt het nieuwe inzichten over de samenhang tussen klachten en dreigende crisis.
Dit zijn belangrijke bevindingen, want met meer zicht op fluctuaties in ernst en samenhang van crisissignalen kunnen preventie en behandeling meer specifiek worden gemaakt, waarmee meer gevoel van regie kan worden ervaren.
Beperkingen
Een mogelijke beperking van het onderzoek is dat we de persoonlijke vragenlijsten hebben opgesteld mede op basis van de gebruikelijke papieren CSP's, terwijl die juist onvoldoende betrouwbaar zijn vanwege de eerdergenoemde geheugenbias. We zouden hierdoor alsnog belangrijke signalen gemist kunnen hebben bij het opstellen van de persoonlijke vragenlijsten. Mogelijk kan dit in de toekomst ondervangen worden door ook naasten van patiënten te betrekken. Belangrijk om te vermelden is dat we de focus bij het verzamelen van de data zoveel mogelijk op het hier-en-nu hebben gelegd en de participanten actief hebben betrokken bij het proces van het opstellen van een persoonlijke vragenlijst. Het papieren CSP was daarbij het startpunt, maar niet leidend.
Een andere beperking betreft de inclusie van participant 3. Zij bleek achteraf niet aan voldoende criteria te voldoen om te kunnen spreken van BPS, waardoor de onderzoeksgroep heterogener was dan in eerste instantie werd gedacht. Desondanks werden haar resultaten meegenomen in het huidige onderzoek. Doorslaggevend daarbij was de aanwezigheid van emotieregulatieproblemen als gevolg van persoonlijkheidsproblematiek.
Tot slot worden patiënten met een BPS gekenmerkt door een grotere emotionele reactiviteit. Herhaaldelijk vragen naar (negatieve) gevoelens zou er mogelijk toe kunnen leiden dat ze gedurende het beantwoorden van de vragenlijst negatieve emoties ervaren. Wij hebben bij het opstellen van de vragenlijst veel aandacht besteed aan het maken van een gelijke verdeling tussen het aantal positieve en negatieve vragen. Hierbij veronderstellen wij dat positieve vragen ook positieve stemmingsverbeteringen kunnen oproepen, net zoals we veronderstellen dat negatieve vragen eventueel een negatieve invloed kunnen hebben op de stemming. Zo is in figuur 9 te zien dat de participanten aangaven dat de vragenlijst zowel enige negatieve als positieve invloed had op hun stemming. Bovendien laten vergelijkbare ESM-studies juist zien dat samenwerking tussen patiënt en clinicus, waarbij ze samen keuzes maken bij het opstellen van een vragenlijst, leidt tot meer empowerment en positieve zelfevaluatie (Bos et al., 2019).
Klinische implicaties
Aangezien er volgens de ggz-standaarden bij iedere doelgroep binnen de ggz aandacht moet zijn voor crisismanagement, en de CSP-DNA-resultaten diagnostische informatie en een behandelindicatie kunnen bieden, zien de auteurs bredere toepassingsmogelijkheden voor CSP-DNA binnen de Nederlandse ggz. Voor de pilot werden echter veel technische handelingen handmatig verricht. Om de werkwijze breder in te zetten en de bruikbaarheid op te schalen is hard gewerkt om vanuit de gegevens van de ingevulde vragenlijsten het verslag en de poster automatisch te kunnen genereren.
Vooralsnog is dit mogelijk wanneer men gebruikmaakt van Roqua, een systeem waarmee men vragenlijsten vanuit het EPD kan aanbieden aan patiënten. Meerdere grote ggz-instellingen in Nederland maken gebruik van dit programma. De methodiek is hierdoor schaalbaar en toepasbaar geworden voor een groot aantal behandelaren in de ggz. Op korte termijn is er ook een training beschikbaar om behandelaren te helpen de methodiek in de klinische praktijk in te zetten.
Aanbevelingen
In deze pilot werd de methodiek toegepast bij patiënten met een persoonlijkheidsstoornis. Aanvullend onderzoek met een grotere steekproef, zowel bij BPS-patiënten als bij eventuele andere patiëntengroepen, is nodig om de effecten van de inzet nauwkeuriger in kaart te brengen. Dit onderzoek kan zich richten op de effecten van deze nieuwe manier van werken op de korte en de langere termijn, waarbij aantal crises, crisisopnamen, coping en zelfregie, en/of inzicht interessante uitkomstmaten zijn om mee te nemen.
De huidige pilot suggereert dat instabiliteit in het toestandsbeeld een vereiste kan zijn voor toepassing. Huidig onderzoek laat namelijk zien dat er juist in een instabiele periode voldoende variatie in het verloop van de psychiatrische symptomen is om de data waardevol te maken. In een stabiele periode met weinig wisseling zullen de verkregen data mogelijk minder informatief zijn, omdat de variatie ontbreekt. Verder zou, naast het afweren van crisissen, ook het beperken van de tijd waarin patiënten de dreiging van een crisis beleven een waardevol therapeutisch doel kunnen zijn, evenals het kunnen verbeteren van de kwaliteit van leven. Het is bijvoorbeeld denkbaar dat, door de patiënt op gezette tijden stil te laten staan bij zijn of haar gevoelens, gedachten en gedrag, deze eerder zelf veranderingen opmerkt en leert om hierop te anticiperen. Dit bevordert de zelfregie van patiënten. Bovendien past het in de visie van herstelondersteunende zorg, waarin het versterken van de autonomie van patiënten centraal staat.
De huidige resultaten kunnen gezien worden als een stimulans voor het verzamelen van informatie en het vergroten van inzicht tijdens een instabiele periode. Er kan opgemerkt worden dat dit afwijkt van de huidige werkwijze, waarin eerst gestreefd wordt naar stabiliteit alvorens men een crisissignaleringsplan opstelt. Het huidige onderzoek suggereert dat het verzamelen en analyseren van gegevens ten tijde van een crisis waardevol kan zijn voor de klinische praktijk. Daarnaast kan het verzamelen van dergelijke data verrijkend zijn voor onze wetenschappelijke kennis over het ontstaan van crisissen bij BPS-patiënten. Zelfmonitoring, heldere visuele teruggave en samenwerking tussen patiënt en behandelaar bij het duiden van de verkregen data kunnen namelijk onze inzichten over fenomenologie, etiologie en klinische aspecten van crisogene factoren bij (borderline‑)persoonlijkheidsstoornissen verder verdiepen.
Het huidige onderzoek wordt voortgezet in een lopend onderzoek dat in kaart moet brengen of deze werkwijze voor het opstellen van een CSP bij patiënten met een (borderline‑)persoonlijkheidsstoornis kan leiden tot meer inzicht in de onderliggende crisogene factoren en tot verbetering van copingmechanismen, wanneer deze werkwijze wordt vergeleken met het opstellen van een CSP op de traditionele manier.
Literatuur
- Bak, M., Drukker, M., Hasmi, L., & van Os, J. (2016). Correction: An n = 1 clinical network analysis of symptoms and treatment in psychosis. PloS One, 11, e0165762. https://doi.org/10.1371/journal.pone.0162811
- Borschmann, R., Barrett, B., Hellier, J. M., Byford, S., Henderson, C., Rose, D., Slade, M., Sutherby, K., Szmukler, G., Thornicroft, G., Hogg, J., & Moran, P. (2013). Joint crisis plans for people with borderline personality disorder: Feasibility and outcomes in a randomised controlled trial. British Journal of Psychiatry, 202, 357-364. https://doi.org/10.1192/bjp.bp.112.117762
- Bos, F. M., Snippe, E., Bruggeman, R., Wichers, M., & van der Krieke, L. (2019). Insights of patients and clinicians on the promise of the experience sampling method for psychiatric care. Psychiatric Services, 70, 983-991. https://doi.org/10.1176/appi.ps.201900050
- Bringmann, L. F., Pe, M. L., Vissers, N., Ceulemans, E., Borsboom, D., Vanpaemel, W., Tuerlinckx, F., & Kuppens, P. (2016). Assessing temporal emotion dynamics using networks. Assessment, 23, 425-435. https://doi.org/10.1177/1073191116645909.
- Bringmann, L. F., van der Veen, D. C., Wichers, M., Riese, H., & Stulp, G. (2020). ESMvis: A tool for visualizing individual Experience Sampling Method (ESM) data. Quality of Life Research, 30, 3179-3188. https://doi.org/10.1007/s11136-020-02701-4
- Bringmann, L. F., Vissers, N., Wichers, M., Geschwind, N., Kuppens, P., Peeters, F., Borsboom, D., & Tuerlinckx, F. (2013). A network approach to psychopathology: New insights into clinical longitudinal data. PLoS One, 8, e60188. https://doi.org/10.1371/journal.pone.0060188
- de Jong, M. H., Kamperman, A. M., Oorschot, M., Priebe, S., Bramer, W., van de Sande, R., van Gool, A. R., & Mulder, C. L. (2016). Interventions to reduce compulsory psychiatric admissions: A systematic review and meta-analysis. JAMA Psychiatry, 73, 657-664. https://doi.org/10.1001/jamapsychiatry.2016.0501
- de Rechtspraak. (2019, juni). Rechter beslist steeds vaker over gedwongen opname. www.rechtspraak.nl/Organisatie-en-contact/Organisatie/Raad-voor-de-rechtspraak/Nieuws/Paginas/Rechter-beslist-steeds-vaker-over-gedwongen-opname.aspx
- Dimaggio, G., & Lysaker, P. H. (2018). A pragmatic view of disturbed self-reflection in personality disorders: Implications for psychotherapy. Journal of Personality Disorders, 32, 311-328. https://doi.org/10.1521/pedi.2018.32.3.311
- Frueh, B. C., Knapp, R. G., Cusack, K. J., Grubaugh, A. L., Sauvageot, J. A., Cousins, V. C., Yim, E., Robins, C. S., Monnier, J., & Hiers, T. G. (2005). Patients' reports of traumatic or harmful experiences within the psychiatric setting. Psychiatric Services, 56, 1123-1133. https://doi.org/10.1176/appi.ps.56.9.1123
- Huxley, E., Lewis, K. L., Coates, A. D., Borg, W. M., Miller, C. E., Townsend, M. L., & Grenyer, B. F. (2019). Evaluation of a brief intervention within a stepped care whole of service model for personality disorder. BMC Psychiatry, 19, 1-12. https://doi.org/10.1186/s12888-019-2308-z
- Kramer, I., Simons, C. J., Wigman, J. T., Collip, D., Jacobs, N., Derom, C., Thiery, E., van Os, J., Myin-Germeys, I., & Wichers, M. (2014). Time-lagged moment-to-moment interplay between negative affect and paranoia: New insights in the affective pathway to psychosis. Schizophrenia Bulletin, 40, 278-286. https://doi.org/10.1093/schbul/sbs194
- Legemaate, J. (2008). Dwangopneming in de psychiatrie: Ontwikkelingen in Nederland. Tijdschrift voor Psychiatrie, 50, 49-53.
- Molyneaux, E., Turner, A., Candy, B., Landau, S., Johnson, S., & Lloyd-Evans, B. (2019). Crisis-planning interventions for people with psychotic illness or bipolar disorder: Systematic review and meta-analyses. BJPsych Open, 5, e53. http://dx.doi.org/10.1192/bjo.2019.28
- Peritogiannis, V., Stefanou, E., Damigos, D., & Mavreas, V. (2008). Admission rates of patients with borderline personality disorder in a psychiatric unit in a General Hospital. International Journal of Psychiatry in Clinical Practice, 12, 78-80. http://dx.doi.org/10.1080/13651500701531455
- R Core Team. (2019). R: A language and environment for statistical computing. www.r-project.org
- Ruchlewska, A., Kamperman, A. M., Wierdsma, A. I., van der Gaag, M., & Mulder, C. L. (2016). Determinants of completion and use of psychiatric advance statements in mental health care in the Netherlands. Psychiatric Services, 67, 858-863. http://dx.doi.org/10.1176/appi.ps.201400495
- Shiffman, S., Stone, A. A., & Hufford, M. R. (2008). Ecological momentary assessment. Annual Review of Clinical Psychology, 4, 1-32. http://dx.doi.org/10.1146/annurev.clinpsy.3.022806.091415
- Solhan, M. B., Trull, T. J., Jahng, S., & Wood, P. K. (2009). Clinical assessment of affective instability: Comparing EMA indices, questionnaire reports, and retrospective recall. Psychological Assessment, 21, 425. http://dx.doi.org/10.1037/a0016869
- Stanley, B., & Mann, J. J. (2020). The need for innovation in health care systems to improve suicide prevention. JAMA psychiatry, 77(1), 96-98. https://doi.org/10.1001/jamapsychiatry.2019.2769
- Swanson, J., Swartz, M., Ferron, J., Elbogen, E., & Van Dorn, R. (2006). Psychiatric advance directives among public mental health consumers in five US cities: Prevalence, demand, and correlates. Journal of the American Academy of Psychiatry and the Law Online, 34, 43-57.
- Sytema, S., & van der Krieke, L. (2013). Routine outcome monitoring: A tool to improve the quality of mental health care? In G. Thornicroft, M. Ruggeri, & D. Goldberg (Eds.), Improving mental health care: The global challenge (pp. 246-263). Wiley-Blackwell.
- Trull, T. J., Solhan, M. B., Tragesser, S. L., Jahng, S., Wood, P. K., Piasecki, T. M., & Watson, D. (2008). Affective instability: Measuring a core feature of borderline personality disorder with ecological momentary assessment. Journal of Abnormal Psychology, 117, 647. https://doi.org/10.1037/a0012532
- Verhagen, S. J., Hasmi, L., Drukker, M., van Os, J., & Delespaul, P. A. (2016). Use of the experience sampling method in the context of clinical trials. Evidence-Based Mental Health, 19, 86-89. https://doi.org/10.1136/ebmental-2016-102418
- Warrender, D., Bain, H., Murray, I., & Kennedy, C. (2020). Perspectives of crisis intervention for people diagnosed with 'borderline personality disorder': An integrative review. Journal of Psychiatric and Mental Health Nursing, 28, 208-236. http://dx.doi.org/10.1111/jpm.12637
- Wichers, M., Hartmann, J. A., Kramer, I. M., Lothmann, C., Peeters, F., van Bemmel, L., Myin-Germeys, I., Delespaul, P., van Os, J., & Simons, C. J. (2011). Translating assessments of the film of daily life into person-tailored feedback interventions in depression. Acta Psychiatrica Scandinavica, 123, 402-403. https://doi.org/10.1111/j.1600-0447.2011.01684.x
- Wigman, J. T., van Os, J., Borsboom, D., Wardenaar, K. J., Epskamp, S., Klippel, A., MERGE, Viechtbauer, W., Myin-Germeys, I., & Wichers, M. (2015). Exploring the underlying structure of mental disorders: Cross-diagnostic differences and similarities from a network perspective using both a top-down and a bottom-up approach. Psychological Medicine, 45, 2375-2387. https://doi.org/10.1017/S0033291715000331
- Winter, D., Herbert, C., Koplin, K., Schmahl, C., Bohus, M., & Lis, S. (2015). Negative evaluation bias for positive self-referential information in borderline personality disorder. PLoS One, 10, e0117083. http://dx.doi.org/10.1371/journal.pone.0117083
