Inhoud
Comorbiditeit van psychiatrische stoornissen en slaapstoornissen
Samenvatting
Psychische stoornissen en slaapstoornissen komen heel vaak samen voor. Die frequente comorbiditeit kan onder meer worden toegeschreven aan toeval, overeenkomstige risicofactoren en de effecten van psychofarmaca. Uit wetenschappelijk onderzoek blijkt dat gestoorde slaap de psychopathologie kan versterken en in stand houden. Mede daarom is het van belang dat cognitief gedragstherapeuten enige kennis hebben van slaapgeneeskunde, zodat zij de diagnostiek en behandeling van de verschillende typen slaapstoornissen eventueel kunnen integreren in hun behandelplan en zo nodig verwijzen naar een slaapspecialist. Dit zal de kwaliteit van de geestelijke gezondheidszorg ongetwijfeld ten goede komen. In dit artikel wordt een overzicht gegeven van de belangrijkste en meest relevante comorbide slaapstoornissen, en hun wisselwerking met psychopathologie. Tevens worden handvatten geboden voor diagnostiek en behandeling van deze slaapstoornissen.
Kernboodschappen voor de klinische praktijk
- Uit onderzoek blijkt dat veel mensen met een psychische stoornis tevens lijden aan een of meerdere slaapstoornissen.
- Behandeling van comorbide slaapstoornissen heeft vaak een positieve invloed op de psychopathologie en de therapierespons.
- Bij vermoeden van een slaapstoornis is het zinvol om die zo mogelijk zelf te diagnosticeren en te behandelen, of de patiënt ervoor te verwijzen naar een slaapcentrum.
Inleiding
In de psychiatrie ervaart ongeveer 50% van de patiënten problemen met in- of doorslapen (Roth et al., 2006) en bij circa 30% is er zelfs sprake van een insomniastoornis (Stewart et al., 2006). Het is inmiddels volkomen duidelijk dat insomnie vaak persisteert en een negatieve invloed heeft op psychopathologie en het herstel (Lancel, Boersma, & Kamphuis, 2021). Er is echter weinig onderzoek gedaan naar de comorbiditeit van en wisselwerking tussen psychiatrische aandoeningen en andere slaapstoornissen dan insomnie. Uit de beperkt beschikbare literatuur blijkt dat meerdere slaapstoornissen hoogprevalent zijn in psychiatrische populaties en dat ze het psychisch welzijn beïnvloeden. Helaas worden slaapstoornissen in de ggz-praktijk nog steeds niet of pas na jaren geïdentificeerd (Selsick & O'Regan, 2018). Dit kan verklaard worden door symptoomoverlap met psychiatrische stoornissen of onvoldoende kennis van slaapstoornissen, waardoor die ten onrechte niet gediagnosticeerd worden. In het kader van best practice is het van belang dat ggz-behandelaren aandacht hebben voor de slaapkwaliteit van hun patiënten, de symptomen van slaapstoornissen kunnen herkennen, en de kennis hebben om slaapstoornissen te diagnosticeren en te behandelen, of adequaat door te verwijzen.
In dit artikel bespreken we de zes hoofdgroepen van slaapstoornissen volgens de International Classification of Sleep Disorders (ICSD-3; AASM, 2014) en per groep een specifieke slaapstoornis bij volwassenen (insomniastoornis, obstructieve-slaapapneusyndroom, vertraagd-slaap-waakritme-stoornis, parasomnieën, rustelozebenensyndroom en hypersomnolentiestoornis) met hoge relevantie voor de psychiatrie. Aan bod hierbij komen prevalentie, diagnostiek en behandelopties, alsmede de wisselwerking met psychiatrische symptomen.
Eerst wordt een aantal algemene diagnostische overwegingen beschreven. Hoewel er in de DSM-5 (APA, 2014) een hoofdstuk over slaap-waakstoornissen is opgenomen, geeft de ICSD-3 een vollediger overzicht van alle slaapstoornissen dan de DSM-5. Wanneer men de DSM-5 gebruikt om slaapstoornissen te classificeren, is er dus een risico dat specifieke slaapstoornissen niet gezien of verkeerd beoordeeld worden.
Wanneer een gedragstherapeut een patiënt behandelt die slaap-waakklachten heeft, is ons advies om een screeningslijst voor slaapstoornissen af te nemen, bijvoorbeeld de Holland Sleep Disorders Questionnaire (HSDQ; Kerkhof et al., 2013), teneinde een beeld te krijgen van welke slaapstoornis(sen) er mogelijk sprake is. Vervolgens kunnen specifieke slaapvragenlijsten ingezet worden, zoals bij verdenking van insomniastoornis de Insomnia Severity Index (ISI; Bastien et al., 2001). Daarnaast geven slaap-waakdagboeken en actigrafie op eenvoudige wijze zeer nuttige informatie over bijvoorbeeld slaappatronen, gemiddelde duur van de slaap en de efficiëntie ervan (Thomasson & van den Bossche, 2021). Voor het stellen van een slaapdiagnose is een uitgebreide slaapanamnese noodzakelijk (Lancel et al., 2022). Voor de meeste slaapstoornissen geldt dat de symptomen frequent (minimaal drie keer per week) en langdurig (minstens drie maanden) aanwezig dienen te zijn, en negatieve gevolgen hebben voor het dagelijks functioneren. Voor sommige slaapstoornissen, zoals slaapapneu, is polysomnografie noodzakelijk (Thomasson & van den Bossche, 2021). De volgende paragrafen beschrijven per slaapstoornis meer in detail hoe diagnose en behandeling kunnen worden vormgegeven (zie ook figuur 1).
Insomniastoornis
Classificatiecriteria
Insomnie is de term voor chronische slapeloosheid, een subjectieve klacht met de volgende kenmerken: ten minste drie keer per week en gedurende een periode van minstens drie maanden problemen tijdens de nacht; inslaapproblemen, doorslaapproblemen en/of te vroeg wakker worden; en problemen overdag vanwege het slechte slapen. Insomnie is een klinische diagnose, die door een psycholoog kan worden gesteld. Zoals eerder vermeld, kunnen de ISI en HSDQ bij de diagnose van de insomniastoornis behulpzaam zijn, alsmede een slaap-waakdagboek.
Er zijn verschillende verklaringsmodellen voor het ontstaan en in stand blijven van insomnie. Zowel erfelijke aanleg speelt een rol als stressvolle gebeurtenissen die de aanleiding vormen voor het slechter slapen. Vervolgens spelen er verschillende andere factoren: (1) gedragsmatige aanpassingen aan het slechte slapen die het juist in stand houden, zoals lang in bed blijven liggen en overdag dutten; (2) cognitieve factoren, zoals disfunctionele gedachten over de slaap en de gevolgen van slaaptekort; en (3) emotionele factoren als angst en hyperarousal, die slaapinducerende systemen in het brein remmen. Daarnaast is recent ontdekt dat mensen die aan insomnie lijden tevens rusteloze oftewel gefragmenteerde remslaap hebben, die een verstorende invloed heeft op de emotieregulatie. Al deze factoren beïnvloeden elkaar wederzijds en verklaren mogelijk de hoge comorbiditeit met psychiatrische stoornissen (Riemann et al., 2022). Slapeloosheid heeft een negatief effect op emotieregulatie, stressregulatie en de neuroplasticiteit van het brein (Palagini et al., 2022), juist factoren die van belang zijn voor mentaal welzijn. En dus verhoogt insomnie het risico op de ontwikkeling van psychopathologie en/of versterkt ze al aanwezige psychopathologie.
Prevalentie en comorbiditeit
Insomnie is de meest voorkomende slaapstoornis, met een prevalentie van circa 8% in de algemene bevolking (Kerkhof, 2017). De prevalentie van insomnie bij verschillende psychiatrische stoornissen verschilt, afhankelijk van het onderzoek en de manier van vragen. Een recente grote cohortstudie laat zien dat insomnie voorkomt bij meer dan de helft van de patiënten met diverse psychiatrische stoornissen: ADHD, angststoornissen, autismespectrumstoornis (ASS), bipolaire stoornis, depressie, posttraumatische-stressstoornis (PTSS), schizofrenie, persoonlijkheidsstoornis, eetstoornis en obsessieve-compulsieve stoornis (Sivertsen, Hysing et al., 2021). Insomnie is zowel een risicofactor voor het ontstaan van psychische stoornissen als een factor die reeds aanwezige psychische stoornissen in stand kan houden (Pigeon et al., 2017). Ook zijn psychische klachten erger wanneer er tevens sprake is van insomnie (Hertenstein et al., 2019).
Behandeling en implicaties voor de klinische praktijk
Op dit moment is cognitieve gedragstherapie voor insomnie (CGT-i) de eerstekeuzebehandeling bij insomniastoornis (Verbeek & van de Laar, 2008; zie ook het artikel van Rauwerda & Verbeek in dit nummer). In een CGT-i-behandeling wordt aandacht besteed aan psycho-educatie over wat gezonde slaap is, de (inadequate) slaapgewoonten en de beleving van slaap, en wel door middel van cognitieve interventies, en ontspanningsoefeningen. Voor diversie psychiatrische aandoeningen bestaan gevalideerde aangepaste versies van CGT-i (Mijnster et al., 2022). CGT-i kan door een cognitief gedragstherapeut worden uitgevoerd en mogelijk geïntegreerd worden in de behandeling voor (andere) mentale problematiek. Hoewel bij acute slaapproblemen sederende medicijnen kunnen worden voorgeschreven (benzodiazepinen), hebben die op de langere termijn negatieve effecten. Zo stimuleren ze de fysiologische slaap niet (maar verminderen ze juist de diepe slaap en de remslaap), verliezen ze geleidelijk hun werkzaamheid, leiden ze tot psychische en lichamelijke afhankelijkheid, en kunnen ze het functioneren overdag negatief beïnvloeden (hang-over-effecten).
Behandeling van insomnie met CGT-i heeft niet alleen een positief effect op de slaap, maar ook op andere klachten (Pigeon et al., 2017), waaronder een afname van depressie (Gee et al., 2019), PTSS (Ho et al., 2016) en psychotische symptomen (Waite et al., 2020). In de psychiatrie komen insomniesymptomen en insomniastoornis zo vaak voor (ten Have et al., 2016), dat slaapproblemen als transdiagnostische symptomen worden beschouwd, te meer daar het behandelen van het slaapprobleem een positief effect heeft op de andere symptomen.
Slaapgerelateerde ademhalingsstoornissen
Classificatiecriteria
Bij slaapgerelateerde ademhalingsstoornissen wordt de slaap verstoord door ademhalingsproblemen tijdens het slapen. Het bekendst zijn het obstructieve-slaapapneusyndroom (OSAS), het centrale-slaapapneusyndroom en het obesitas-hypoventilatiesyndroom, waarvan OSAS het meest voorkomt. Bij OSAS is er tijdens de slaap frequent sprake van een luchtwegblokkade die de ademhaling ernstig belemmert (hypopneu) of geheel verhindert (apneu). Dit gaat vaak gepaard met een zuurstoftekort en ontwaakreacties. De diagnostische criteria voor OSAS bij volwassenen zijn: minstens vijf obstructieve apneus/hypopneus per uur slaap (apneu-hypopneu-index (AHI) ≥ 5), in combinatie met ernstige bijkomende symptomen en een behandelrespons (NVALT & NVKNO, 2018). Typische symptomen zijn: snurken, ademstops met een luide hervatting van de ademhaling, niet-verkwikkende slaap, ochtendhoofdpijn en slaperigheid overdag. Daarnaast kunnen ook somatische aandoeningen als hypertensie en diabetes mellitus type 2, en stemmingsstoornissen symptomen van OSAS zijn. Voor het diagnosticeren van OSAS zijn een slaapanamnese (waarbij ook informatie van een eventuele bedpartner van belang is) en polysomnografie noodzakelijk. Hoewel ademstops een bekend fenomeen zijn, blijken ze in de slaappraktijk niet altijd te worden gerapporteerd door patiënt of partner. Dit vraagt om kennis van en alertheid op de andere symptomen. Om excessieve slaperigheid overdag te bepalen wordt vaak de Epworth Sleepiness Scale ingezet (ESS; Johns, 1991).
Prevalentie en comorbiditeit
In de algemene bevolking heeft 9-24% van de mensen een AHI ≥ 5 en voldoet 2-4% aan de criteria van OSAS (Young et al., 1993). Risicofactoren zijn onder andere leeftijd, geslacht (man) en obesitas (Lee & Sundar, 2021). In de psychiatrie komt OSAS vaker voor. Zo bleek uit een meta-analyse dat 26% van ernstig psychiatrische patiënten voldoet aan een AHI ≥ 5 (Stubbs et al., 2016). In overeenstemming hiermee bleek uit een multicenteronderzoek in Duitse psychiatrische klinieken dat er bij 24% van de patiënten tevens sprake is van het symptoom 'overmatige slaperigheid overdag' (Behr et al., 2018). Patiënten met een depressie of PTSS hebben frequent een AHI ≥ 5, met mediane prevalenties van 48,1% en 42,7% (Gupta & Simpson, 2015). De hoge comorbiditeit kan verklaard worden door een clustering van risicofactoren voor OSAS bij mensen met een psychiatrische stoornis, zoals roken, sederende medicatie en overgewicht. Anderzijds kan OSAS een risicofactor zijn voor de ontwikkeling en het voortbestaan van psychiatrische stoornissen. Longitudinaal onderzoek laat zien dat OSAS de kans op een depressie verhoogt (BaHammam et al., 2016). Hoewel er in de slaappraktijk soms grote effecten van positive airway pressure-therapie op depressieve symptomen worden waargenomen, is wetenschappelijk nog onduidelijk of OSAS-behandeling depressieve symptomatologie vermindert (BaHammam et al., 2016). Er is enige evidentie voor een positieve invloed van positive airway pressure-therapie op PTSS-symptomatologie (Miller et al., 2020).
Behandeling en implicaties voor de klinische praktijk
Behandelopties voor slaapgerelateerde ademhalingsstoornissen zijn: gewichtsreductie bij overgewicht; een positietrainer wanneer OSAS voornamelijk in rugligging optreedt; een mandibulair repositieapparaat, dat wil zeggen een bitje dat de onderkaak naar voren trekt en zo de luchtweg verruimt; en positive airway pressure, waarbij met luchtdruk via een masker de luchtweg wordt opengehouden (voor uitgebreidere informatie, zie: de Weerd & Lancel, 2021).
Gezien de hoge prevalentie van OSAS in de psychiatrie is het van belang alert te zijn op OSAS-symptomen en bij verdenking de patiënt te verwijzen naar een slaapafdeling of slaapcentrum voor diagnostiek en behandeling. Met name bij psychiatrische patiënten is therapietrouw aan positive airway pressure-behandeling problematisch. De behandelend psycholoog kan een essentiële bijdrage leveren aan de respons op de OSAS-therapie door de patiënt te (blijven) motiveren voor de behandeling en zo de compliance te verhogen. Psycho-educatie over de behandeling van OSAS en het effect ervan op de psychopathologie is eveneens een belangrijke interventie, omdat dit doorgaans onbekend is bij patiënten. Dit mede door het inmiddels verouderde, maar hardnekkige idee dat slaapklachten 'bij de psychiatrie horen'. Insomniastoornis is een veelvoorkomende comorbiditeit bij OSAS; de combinatie van beide wordt COMISA genoemd. CGT-i is ook bij COMISA een veilige en werkzame insomniebehandeling (Sweetman et al., 2020), en kan de positieve effecten van OSAS-therapie op subjectieve slaap en functioneren overdag versnellen (Tu et al., 2022). In de slaappraktijk worden de OSAS-therapie en CGT-i dan ook vaak gecombineerd, zij het in aangepaste vorm.
Circadianeritme-slaap-waakstoornissen
Classificatiecriteria
Circadianeritme-slaap-waakstoornissen worden gekenmerkt door problemen met het slapen op de reguliere tijd: de slaap is verschoven naar een vroeger of later tijdstip, of er ontbreekt een regelmatig slaap-waakpatroon. Om na te gaan of er sprake is van circadiane-ritmeproblematiek kan de Morningness-Eveningness Questionnaire worden afgenomen (MEQ; Horne & Östberg, 1976). Vanwege de hogere prevalentie ervan, zeker in de ggz, richt dit artikel zich voornamelijk op de vertraagd-slaap-waakritme-stoornis (delayed sleep phase syndrome; DSPS).
Typerend voor DSPS is dat de slaaptijden op een later moment liggen dan de gewenste of sociaal acceptabele tijd. Uit het anamnestisch interview blijkt dat de patiënt 's avonds niet slaperig is (zich juist weer fitter voelt) en problemen met inslapen ervaart. Om de diagnose DSPS te stellen, worden gedurende drie weken (inclusief de weekenden) het slaapdagboek en actigrafie afgenomen, waarbij er sprake moet zijn van een habituele verlate inslaaptijd (Magee et al., 2016). Additioneel kan de dim light melatonin onset (DLMO) bepaald worden, om een verlate toename in de melatoninespiegel vast te stellen (Rahman et al., 2009). Aangezien een DLMO-meting relatief lastig en duur is, wordt ze voornamelijk in complexe gevallen ingezet.
Prevalentie en comorbiditeit
De prevalentie van DSPS in de algemene populatie is 0,17-3% (Paine et al., 2014), maar is hoger onder jongeren (3,3-8,9%) (Danielsson et al., 2016; Sivertsen et al., 2015). De DSPS-prevalentie ligt ook duidelijk hoger bij mensen met een psychiatrische diagnose, bijvoorbeeld bij volwassenen met een obsessieve-compulsieve stoornis (42%), ASS (31%), ADHD (26%) of bipolaire stoornis (26%) (Baker & Richdale, 2017; Bijlenga et al., 2013; Takaesu et al., 2016; Turner et al., 2007), bij adolescenten met een angststoornis (5,6%), depressieve stoornis (7,4%) of ADHD (9%), en loopt op tot 20% bij jongeren met een normoverschrijdend-gedragsstoornis, vergeleken met 2,9% zonder psychiatrische diagnose (Hysing et al., 2022).
Mensen met DSPS hebben vaker een psychiatrische aandoening dan personen zonder deze slaapstoornis. Zo hadden studenten met DSPS vaker ADHD (1,6 vs. 0,9%), een angststoornis (15 vs. 9,9%) of een stemmingsstoornis (18,7 vs. 10,8%) (Sivertsen, Harvey et al., 2021). Voor een deel van de stoornissen is er sprake van overlappende risicofactoren, bijvoorbeeld overeenkomstige genetische factoren, zoals het CLOCK-gen (Hamet & Tremblay, 2006; Schuch et al., 2018).
Behandeling en implicaties voor de klinische praktijk
Over het algemeen kan DSPS door de eigen psycholoog gediagnosticeerd en behandeld worden. De standaard behandeling is psycho-educatie en lichttherapie. Bij lichttherapie wordt de patiënt in de ochtend (9 uur na DLMO of 7 uur na het in slaap vallen) gedurende een periode van ongeveer 30 minuten blootgesteld aan fel licht (lichtintensiteit 10.000 lux), terwijl hel licht (lichtintensiteit > 25 lux) in de avond, 3-4 uur voor de gewenste inslaaptijd, juist dient te worden vermeden (voor uitgebreidere informatie, zie: Gordijn & Lancel, 2021). Eerder werd gedacht dat lichttherapie bij een bipolaire stoornis een (hyper)manie kon luxeren, dit risico blijkt echter gering. Een bipolaire stoornis is dus geen contra-indicatie voor lichttherapie (Benedetti, 2018). Een lage dosis melatonine (0,5-3 mg, ongeveer 5 uur voor bedtijd) kan de slaapsymptomen verlichten, hoewel dit geen of slechts geringe effecten heeft op de slaaplatentie, de remslaap en de diepe slaap (Buscemi et al., 2005). Omdat DSPS-patiënten vaak tevens een insomniastoornis hebben, is ook hier de toevoeging van CGT-i aan de lichttherapie en/of melatoninetoediening in veel gevallen aan te raden. Recent is hiervoor een nieuwe behandelmodule ontwikkeld (TranS-C), die insomniebehandeling en chronotherapie in één module combineert (Harvey et al., 2021; Sarfan et al., 2022). Psycho-educatie over zowel de biologische als gedragsmatige component van DSPS is essentieel, omdat veel patiënten de ervaring hebben als 'lui en ongemotiveerd' gezien te worden en omdat ze door activiteiten laat in de avond hun eigen herstel in de weg kunnen zitten.
Succesvolle DSPS-behandeling leidt tot afname van verscheidene psychiatrische klachten, bijvoorbeeld bij ADHD (Rybak et al., 2006). Echter, deze behandeleffecten kunnen een direct gevolg zijn van verbetering van de slaapduur en slaapkwaliteit, en daarmee onafhankelijk zijn van het daadwerkelijke tijdstip van slapen (Scott et al., 2021;Taylor & Hasler, 2018). Uit de slaappraktijk blijkt dat een beter maatschappelijk functioneren eveneens een effect is van een succesvolle behandeling van DSPS.
Parasomnieën
Classificatiecriteria
Parasomnieën zijn abnormale gedragingen of ervaringen die optreden tijdens het inslapen, het slapen of het ontwaken. Er wordt onderscheid gemaakt tussen non-rem- en rem-parasomnieën. Non-rem-parasomnieën, ook wel disorders of arousal (DOA) genoemd, zijn volledige of onvolledige ontwakingen (arousals) met bewegingen tijdens de non-remslaap (diepe slaap). Tijdens een non-rem-episode is er geen volledig bewustzijn en vaak geen herinnering aan de arousal. De DOA die het meeste voorkomen in de psychiatrie zijn: confusional arousals (verwarde ontwakingen, niet genoemd in de DSM-5), slaapwandelen, en pavor nocturnus of night terrrors (nachtelijke angstaanvallen met bewegingen en soms schreeuwen). Night terrors worden vaak verward met nachtmerries. Het verschil met nachtmerries is dat er bij non-rem-parasomnieën geen herinnering is aan het fenomeen, terwijl nachtmerries altijd goed onthouden worden, vanwege de intense emoties waarmee zij gepaard gaan.
Rem-parasomnieën zijn de remslaapgedragsstoornis (RSBD), de terugkerende geïsoleerde slaapverlamming en de nachtmerriestoornis. RSBD is een zeldzame aandoening, waarbij tijdens de remslaap de gebruikelijke spierverlamming niet optreedt, de patiënt daardoor zijn dromen uitbeeldt en daar ook een actieve herinnering aan heeft. Meestal is RSBD een voorbode van een neurodegeneratieve stoornis, zoals de ziekte van Parkinson. Zorgvuldig onderzoek bij een slaapcentrum is dan ook belangrijk. Bij geïsoleerde slaapverlamming blijft de remslaapverlamming voortduren terwijl men al ontwaakt: men kan de ogen bewegen en ademhalen, maar verder niet bewegen of praten. Meestal verdwijnt de verlamming snel (binnen 1-2 minuten), maar mensen kunnen haar beangstigend vinden. Als ze bijvoorbeeld net wakker worden uit een nachtmerrie, kan de korte slaapverlamming heel lang lijken te duren (van Schagen & Lancee, 2021).
Voor alle parasomnieën geldt dat de 'stoornis' pas gesteld kan worden wanneer de betrokkene er overdag last van heeft en het dagelijks functioneren verstoord raakt.
Prevalentie en comorbiditeit
Parasomnieën komen relatief vaak voor bij mensen met psychiatrische stoornissen (van Schagen & Lancee, 2021). Het is nog niet precies duidelijk waarom dat zo is. Onder andere het gebruik van psychofarmaca, en dan met name van benzodiazepinen, komt vaak samen voor met non-rem-parasomnieën (Irfan et al., 2021). Parasomnieën treden opvallend vaak op bij PTSS, mogelijk als gevolg van hyperarousal (Lancel, van Marle et al., 2021). Daarnaast zijn slaaptekort, een slechte of onderbroken slaap, emotionele ontregeling en geluiden in de omgeving risicofactoren voor het ontstaan van non-rem-parasomnieën (Irfan et al., 2021; van Schagen & Lancee, 2021). Er is nog weinig onderzoek gedaan naar het directe effect van non-rem-parasomnieën op de slaap en het functioneren overdag.
De nachtmerriestoornis komt redelijk vaak voor, met een prevalentie van 2-5% in de algemene bevolking en 30% bij mensen met mentale stoornissen (Swart et al., 2013). Het is nog onduidelijk waarom de ene persoon wel nachtmerries heeft en de andere niet. Nachtmerries hebben invloed op het functioneren overdag, en wel omdat ze de slaap verstoren of onderbreken, de betrokkene bang is om te gaan slapen, en vanwege de emotioneel geladen inhoud van nachtmerries. Zowel de inhoud van nachtmerries als de gefragmenteerde slaap die er het gevolg van is, kunnen mentale symptomen tot gevolg hebben, zoals angst, vermijdingsgedrag en somberheid, die vervolgens op hun beurt kunnen leiden tot meer nachtmerries. Het is dus van belang om nachtmerries als apart symptoom te behandelen.
Behandeling en implicaties voor de klinische praktijk
De behandeling van non-rem-parasomnieën bestaat voornamelijk uit het indien mogelijk wegnemen van uitlokkende factoren, zoals hyperarousal of slechte slaap, en daarnaast uit psycho-educatie over het fenomeen aan patiënten en partners of ouders. Wanneer een naaste de patiënt aantreft in verwarde toestand, of heftig ziet bewegen of schreeuwen, is het beter om een veilige omgeving te creëren en de patiënt geruststellend toe te spreken dan om hem of haar te wekken (van Schagen & Lancee, 2021).
De standaard psychotherapeutische behandeling van nachtmerries is imaginatie- en rescriptingtherapie (IRT) (Morgenthaler et al., 2018; van Schagen et al., 2016; zie ook het artikel van Lancee & van Schagen in dit nummer). In de slaappraktijk wordt op een specifiek, terugkerend nachtmerriebeeld ook weleens EMDR toegepast.
Slaapgerelateerde bewegingsstoornissen
Classificatiecriteria
Kenmerkend voor slaapgerelateerde bewegingsstoornissen zijn overmatige en/of abnormale bewegingen tijdens de slaap, zoals het rustelozebenensyndroom (restless legs syndrome, RLS) en tandenknarsen (bruxisme). RLS, de meest prevalente hiervan, is een klinische stoornis, waarbij uit het anamnestisch interview het volgende moet blijken: (1) er is sprake van aandrang om de benen te bewegen, wat vaak samengaat met onaangename sensaties in de benen; (2) dit begint of neemt toe bij rust of inactiviteit; (3) het verbetert of verdwijnt tijdelijk bij beweging; en (4) het treedt voornamelijk op tijdens de avond of nacht. RLS kan leiden tot inslaapproblemen en (onder invloed van periodieke beenbewegingen tijdens de slaap) tot doorslaapproblemen. Om RLS-klachten te inventariseren kan de International Restless Legs Syndrome Rating Scale (IRLS) gebruikt worden (Walters et al., 2003). RLS kan secundair zijn aan lichamelijke condities als zwangerschap, ijzerdeficiëntie en nierfunctiestoornissen. Daarom is het belangrijk om verschillende bloedwaarden te laten bepalen, zoals die van serumferritine (ijzerdeficiëntie), creatine (nierfunctie) en schildklierhormonen. Omdat RLS gerelateerd is aan dopaminerge neurotransmissie, kunnen dopaminerg-werkende medicijnen, waaronder veel psychofarmaca, RLS induceren of verergeren (Vlasie et al., 2022). Gebruikte medicatie dient dan ook nauwkeurig in kaart gebracht te worden.
Prevalentie en comorbiditeit
In de algemene bevolking rapporteert 7% RLS-symptomen en 2,7% op een klinisch significant niveau (Allen et al., 2005, 2010). RLS komt vaker voor bij mensen met een stemmingsstoornis, angststoornis, ADHD of schizofreniespectrumstoornis (Kang et al., 2007; Mackie & Winkelman, 2015). Epidemiologische studies laten zien dat mensen met RLS vaker stemmings- en angststoornissen hebben dan mensen zonder RLS, waarbij het merendeel aangeeft dat de RLS-symptomen optraden voor de angst- of depressieklachten (Winkelmann et al., 2005). Uit longitudinaal onderzoek blijkt dat RLS een significante risicofactor is voor een depressie (Li et al., 2012). Met name de betrokkenheid van het dopaminerge systeem bij zowel RLS als tal van psychiatrische stoornissen zou ten grondslag kunnen liggen aan het verband tussen RLS en diverse psychiatrische aandoeningen (Kallweit et al., 2016; Mackie & Winkelman, 2015). In hoeverre RLS-behandeling leidt tot afname van psychiatrische symptomen is slechts beperkt onderzocht en de resultaten zijn inconsistent (Benes et al., 2011; Saletu et al., 2003).
Behandeling en implicaties voor de klinische praktijk
Bij de diagnose en behandeling van RLS zal altijd een arts betrokken moeten zijn. De eerste stap in de behandeling is het aanpakken van de onderliggende oorzaak. Wanneer leefstijlfactoren een rol spelen, kan een psycholoog leefstijladviezen geven die de RLS kunnen verminderen, zoals het vermijden van alcohol en cafeïne in de avond en het verhogen van lichamelijke activiteit gedurende de dag. Wanneer er sprake is van verlaagd ferritine, zal ijzersuppletie nodig zijn. Als een patiënt een psychofarmacon gebruikt dat RLS kan veroorzaken of versterken, is het nuttig om te overwegen of de medicatie niet beter op een ander tijdstip ingenomen kan worden, de dosis verlaagd kan worden of vervangen door medicatie met mogelijk minder RLS-stimulerende effecten (Bayard et al., 2011). Bij persisterende en ernstige RLS-klachten is farmacotherapie (dopamine-agonist of alfa2delta-ligand) geïndiceerd (Winkelmann et al., 2018). Bij impulscontroleproblematiek of psychotische ontregeling dient men er rekening mee te houden dat dopamine-agonisten dit risico kunnen vergroten, terwijl bij gebruik van alfa2delta-liganden depressieve klachten kunnen toenemen (voor uitgebreidere informatie, zie: Berrevoets-Aerts & Overeem, 2021).
Hypersomnolentiestoornis
Classificatiecriteria
Hypersomnolentie duidt op excessieve slaperigheid overdag. Hierbij gaat het niet over symptomen als vermoeidheid en futloosheid, maar over een chronisch vergrote kans om overdag in slaap te vallen. Dit wordt bepaald met behulp van de Multiple Sleep Latency Test (MSLT), waarbij de patiënt om de twee uur gevraagd wordt een korte dut te doen. Een gemiddelde inslaaplatentie van maximaal 8 minuten indiceert overmatige slaperigheid. Vaak wordt tevens de ESS-vragenlijst afgenomen. Overmatige slaperigheid is het kenmerkende symptoom van de hypersomnolentiestoornis (idiopathische hypersomnie in de ICSD-3) en de algemeen bekende, maar weinig voorkomende stoornis narcolepsie (in DSM-5 is dit een afzonderlijke classificatie). In dit artikel wordt ingegaan op de hypersomnolentiestoornis, omdat deze stoornis minder bekend is, maar in de praktijk met enige regelmaat gediagnosticeerd wordt bij ggz-patiënten. Bij hypersomnolentie is het van belang in het oog te houden dat ze ook kan optreden als gevolg van te weinig gelegenheid hebben of nemen om te slapen, het gebruik van sederende psychofarmaca of middelen, een andere slaapstoornis (zoals slaapapneu), en verschillende somatische en psychiatrische stoornissen.
Bij de hypersomnolentiestoornis is er sprake van ernstige en persisterende overmatige slaperigheid en/of een totale slaapduur per etmaal van minstens 11 uur (gemeten met polysomnografie of een combinatie van actigrafie en slaapdagboek). De nachtslaap is vaak lang en van goede kwaliteit, maar toch niet verfrissend. De stoornis gaat vaak gepaard met langdurige slaapinertie: patiënten zijn moeilijk te wekken, reageren geïrriteerd op pogingen daartoe, zijn verward, en slapen vaak weer snel in. In tegenstelling tot narcolepsie is er geen sprake van kataplexie en komt er in maximaal één dut binnen de MSLT remslaap voor. Ook andere alternatieve oorzaken voor overmatige slaperigheid moeten uitgesloten zijn. De hypersomnolentiestoornis begint meestal tijdens de puberteit of adolescentie (Billiard & Sonka, 2016). Excessieve slaperigheid overdag en de lange slaapduur hebben grote invloed op het functioneren op velerlei gebieden, waaronder opleiding, werk en relaties. De betrokkene wordt vaak luiheid en een gebrek aan motivatie verweten door de omgeving. Helaas is de pathofysiologie van de hypersomnolentiestoornis onbekend.
Prevalentie en comorbiditeit
Hypersomnolentiestoornis komt relatief weinig voor en de prevalentie in de algemene bevolking is onbekend (Billiard & Sonka, 2016). Ze komt mogelijk vaker voor in verschillende psychiatrische populaties. Veel mensen met hypersomnolentiestoornis rapporteren depressieve symptomen (Barateau et al., 2017; Susta et al., 2022) en verscheidene longitudinale onderzoeken indiceren dat overmatige slaperigheid een onafhankelijke risicofactor is voor een depressie (Jaussent et al., 2011; LaGrotte et al., 2016; Plante et al., 2017). Hoewel opvallend weinig patiënten met een centrale hypersomnolentie drugs gebruiken (Barateau et al., 2016; Mantyh et al., 2016), komt misbruik van stimulantia bij hypersomnolentiestoornis wel voor, onder meer om de voor de hand liggende reden dat men 'het leven niet wil verslapen'.
Behandeling en implicaties voor de klinische praktijk
Bij hypersomnolentiestoornis bestaat de behandeling uit psycho-educatie en verbetering van de slaaphygiëne, waaronder een regelmatig slaap-waakschema en een geplande korte dut overdag (die echter ook averechts kan werken vanwege slaapinertie). Wanneer dit onvoldoende effect sorteert, kan eventueel stimulerende medicatie worden toegepast (voor uitgebreidere informatie, zie: de Weerd & van Veen, 2021).
Hoewel iedere ggz-behandelaar subjectieve excessieve slaperigheid en de verschillende oorzaken ervan zelf kan vaststellen (te weinig tijd nemen om te slapen, symptoom van somatische en/of psychiatrische stoornis, sederende medicatie), dient een patiënt bij een vermoeden van een centrale hypersomnolentiestoornis naar een slaapcentrum verwezen te worden.
Voorstel voor diagnose- en behandelstrategie
In figuur 1 is een voorstel voor diagnose- en behandelstrategie voor slaapstoornissen binnen de gedragstherapeutische praktijk weergegeven. Met behulp van een screeningsvragenlijst als de HSDQ kan bepaald worden van welk type slaapstoornis(sen) er mogelijk sprake is. Grijze boxen geven aan wat niet door de gedragstherapeut gedaan kan worden en wanneer doorverwijzing geïndiceerd is.
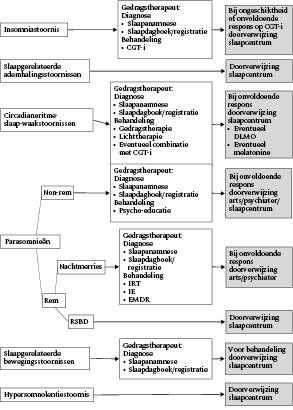
Figuur 1 Voorstel voor diagnose- en behandelstrategie voor slaapstoornissen binnen de gedragstherapeutische praktijk
Noot. CGT-i = cognitieve gedragstherapie voor insomnie, DLMO = dim light melatonin onset, EMDR = eye movement desensitization and reprocessing, IE = imaginaire exposure, IRT = imaginatie- en rescriptingtherapie, rem = rapid eye movement; RSBD = remslaapgedragsstoornis.
Conclusie
In dit artikel zijn de belangrijkste slaapstoornissen beschreven die voorkomen bij mensen met een mentale stoornis. Er komt duidelijk uit naar voren dat comorbiditeit van slaapstoornissen en psychische aandoeningen eerder regel dan uitzondering is. Dit betreft zeker niet alleen de insomniastoornis, maar bijvoorbeeld ook OSAS, RLS en de nachtmerriestoornis. Slaapstoornissen zijn niet alleen geassocieerd met een lagere kwaliteit van leven en van lichamelijke gezondheid, maar kunnen ook de ernst van verscheidene psychiatrische symptomen versterken en remissie belemmeren. Terwijl veel slaapproblemen persisteren na succesvolle behandeling van de psychische stoornis, leidt een verbetering van de slaap veelal tot een afname van de ernst van psychiatrische symptomen. Zo blijkt uit een meta-analyse van de effecten van uiteenlopende interventies bij PTSS dat behandelingen gericht op insomnie en/of nachtmerries de slaapproblemen het sterkst reduceren en tevens een positief effect hebben op PTSS-symptomen overdag (Maher et al., 2021). Voor een gunstig herstel van mentale klachten is naast een op PTSS gerichte therapie een effectieve en tijdige behandeling van de comorbide slaapproblemen dus van belang.
Voor een adequate en volledige diagnose van slaapstoornissen dienen de slaapproblemen, de samenhang tussen de slaap en psychiatrische symptomen, evenals de in stand houdende factoren in kaart gebracht te worden, eventueel in samenwerking met de huisarts of een gespecialiseerd slaapcentrum. Het denken in (DSM-)classificaties en syndromen kan leiden tot tunnelvisie, waarbij onderschat wordt in welke mate afzonderlijke symptomen elkaar wederzijds beïnvloeden. Een zorgvuldige analyse van de onderlinge samenhang tussen klachten, gevoelens, gedachten en gedrag is bij uitstek de expertise van de cognitief gedragstherapeut. De holistische theorie en de casusconceptualisatie zouden leidend moeten zijn bij het ontwerpen van de behandelstrategie. Veel cognitief-gedragstherapeutische behandelprotocollen zijn gelukkig klachtgericht en niet alleen syndroomgericht. In de casusconceptualisatie mogen – naast andere symptomen op gebied van bijvoorbeeld stemming, activatie, angst en cognitie – eventuele slaapproblemen niet ontbreken. Gezien de sterkte van de relatie tussen slaap en mentale problemen, en hun wederzijdse beïnvloeding, is het van belang om slaapklachten en mentale klachten naast elkaar en niet na elkaar te behandelen. In overleg met de patiënt kan de behandeling van de slaapstoornis vaak tegelijk worden ingezet met de CGT die zich richt op de psychische stoornis, bijvoorbeeld bij depressie CGT-i naast gedragsactivatie, of bij sociale fobie IRT naast exposure.
Literatuur
- Allen, R. P., Stillman, P., & Myers, A. J. (2010). Physician-diagnosed restless legs syndrome in a large sample of primary medical care patients in western Europe: Prevalence and characteristics. Sleep Medicine, 11, 31-37. https://doi.org/10.1016/j.sleep.2009.03.007
- Allen, R. P., Walters, A. S., Montplaisir, J., Hening, W., Myers, A., Bell, T. J., & Ferini-Strambi, L. (2005). Restless legs syndrome prevalence and impact: REST general population study. Archives of internal medicine, 165, 1286-1292. https://doi.org/10.1001/archinte.165.11.1286
- American Academy of Sleep Medicine (AASM). (2014). International Classification of Sleep Disorders, third edition (ICSD-3). American Academy of Sleep Medicine.
- American Psychiatric Association (APA). (2014). Handboek voor de classificatie van psychische stoornissen (DSM-5): Nederlandse vertaling van Diagnostic and Statistical Manual of Mental Disorders, Fifth Edition. Uitgeverij Boom.
- BaHammam, A. S., Kendzerska, T., Gupta, R., Ramasubramanian, C., Neubauer, D. N., Narasimhan, M., Pandi-Perumal, S. R., & Moscovitch, A. (2016). Comorbid depression in obstructive sleep apnea: an under-recognized association. Sleep and Breathing, 20, 447-456. https://doi.org/10.1007/s11325-015-1223-x
- Baker, E. K., & Richdale, A. L. (2017). Examining the behavioural sleep-wake rhythm in adults with autism spectrum disorder and no comorbid intellectual disability. Journal of Autism and Developmental Disorders, 47, 1207-1222. https://doi.org/10.1007/s10803-017-3042-3
- Barateau, L., Jaussent, I., Lopez, R., Boutrel, B., Leu-Semenescu, S., Arnulf, I., & Dauvilliers, Y. (2016). Smoking, alcohol, drug use, abuse and dependence in narcolepsy and idiopathic hypersomnia: a case-control study. Sleep, 39, 573-580. https://doi.org/10.5665/sleep.5530
- Barateau, L., Lopez, R., Franchi, J. A. M., & Dauvilliers, Y. (2017). Hypersomnolence, hypersomnia, and mood disorders. Current Psychiatry Reports, 19, 1-11. https://doi.org/10.1007/s11920-017-0763-0.
- Bastien, C. H., Vallières, A., & Morin, C. M. (2001). Validation of the Insomnia Severity Index as an outcome measure for insomnia research. Sleep Medicine, 2, 297-307. https://doi.org/10.1016/s1389-9457(00)00065-4
- Bayard, M., Bailey, B., Acharya, D., Ambreen, F., Duggal, S., Kaur, T., Rahman, Z. U., Roller, K., & Tudiver, F. (2011). Bupropion and restless legs syndrome: a randomized controlled trial. The Journal of the American Board of Family Medicine, 24, 422-428. https://doi.org/10.3122/jabfm.2011.04.100173
- Behr, M., Acker, J., Cohrs, S., Deuschle, M., Danker-Hopfe, H., Göder, R., Norra, C., Richter, K., Riemann, D., Schilling, C., Weeß, H. -G., Wetter, T. C., Wollenburg, L. M., & Pollmächer, T. (2018). Prevalence of sleep-related breathing disorders of inpatients with psychiatric disorders. Der Nervenarzt, 89, 807-813. https://doi.org/10.1007/s00115-018-0545-x
- Benedetti, F. (2018). Rate of switch from bipolar depression into mania after morning light therapy: A historical review. Psychiatry Research, 261, 351-356. https://doi.org/10.1016/j.psychres.2018.01.013
- Benes, H., Mattern, W., Peglau, I., Dreykluft, T., Bergmann, L., Hansen, C., Kohnen, R., Banik, R., Schoen, S. W., & Hornuak, M. (2011). Ropinirole improves depressive symptoms and restless legs syndrome severity in RLS patients: A multicentre, randomized, placebo-controlled study. Journal of Neurology, 258, 1046-1054. https://doi.org/10.1007/s00415-010-5879-7
- Berrevoets-Aerts, M., & Overeem, S. (2021). Slaapgerelateerde bewegingsstoornissen. In M. Lancel, M. M. van Veen, & J. Kamphuis (Eds.), Slaapstoornissen in de psychiatrie: Diagnose en behandeling (pp. 149-162). Bohn Stafleu van Loghum. https://doi.org/10.1007/978-90-368-2524-5
- Bijlenga, D., van der Heijden, K. B., Breuk, M., van Someren, E. J., Lie, M. E., Boonstra, A. M., Swaab, H. J., & Kooij, J. J. (2013). Associations between sleep characteristics, seasonal depressive symptoms, lifestyle, and ADHD symptoms in adults. Journal of Attention Disorders, 17, 261-275. https://doi.org/10.1177/1087054711428965
- Billiard, M., & Sonka, K. (2016). Idiopathic hypersomnia. Sleep Medicine Reviews, 29, 23-33. https://doi.org/10.1016/j.smrv.2015.08.007
- Buscemi, N., Vandermeer, B., Hooton, N., Pandya, R., Tjosvold, L., Hartling, L., Baker, G., Klassen, T. P., & Vohra S. (2005). The efficacy and safety of exogenous melatonin for primary sleep disorders: A meta-analysis. Journal of General Internal Medicine, 20, 1151-1158. https://doi.org/10.1111/j.1525-1497.2005.0243.x
- Danielsson, K., Markström, A., Broman, J., von Knorring, L., & Jansson-Fröjmark, M. (2016). Delayed sleep phase disorder in a Swedish cohort of adolescents and young adults: Prevalence and associated factors. Chronobiology International, 33, 1331-1339. https://doi.org/10.1080/07420528.2016.1217002
- de Weerd, A., & Lancel, M. (2021). Slaapgerelateerde ademhalingsstoornissen. In M. Lancel, M. M. van Veen, & J. Kamphuis (Eds.), Slaapstoornissen in de psychiatrie: Diagnose en behandeling (pp. 67-84). Bohn Stafleu van Loghum. https://doi.org/10.1007/978-90-368-2524-5
- de Weerd, A., & van Veen, M. (2021). Hypersomnie. In M. Lancel, M. M. van Veen, & J. Kamphuis (Eds.), Slaapstoornissen in de psychiatrie: Diagnose en behandeling (pp. 85-104). Bohn Stafleu van Loghum. https://doi.org/10.1007/978-90-368-2524-5
- Gee, B., Orchard, F., Clarke, E., Joy, A., Clarke, T., & Reynolds, S. (2019). The effect of non-pharmacological sleep interventions on depression symptoms: A meta-analysis of randomised controlled trials. Sleep Medicine Reviews, 43, 118-128. https://doi.org/10.1016/j.smrv.2018.09.004
- Gordijn, M., & Lancel, M. (2021). Circadiane slaap-waakritmestoornissen. In M. Lancel, M. M. van Veen, & J. Kamphuis (Eds.), Slaapstoornissen in de psychiatrie: Diagnose en behandeling (pp. 105-130). Bohn Stafleu van Loghum. https://doi.org/10.1007/978-90-368-2524-5
- Gupta, M. A., & Simpson, F. C. (2015). Obstructive sleep apnea and psychiatric disorders: A systematic review. Journal of Clinical Sleep Medicine, 11, 165-175. https://doi.org/10.5664/jcsm.4466
- Hamet, P., & Tremblay, J. (2006). Genetics of the sleep-wake cycle and its disorders. Metabolism, 55, S7-S12. https://doi.org/10.1016/j.metabol.2006.07.006
- Harvey, A. G., Dong, L., Hein, K., Yu, S. H., Martinez, A. J., Gumport, N. B., Smith F. L., Chapman, A., Lisman, M., Mirzadegan, I. A., Mullin, A. C., Fine, E., Dolsen, E. A., Gasperetti, C. E., Bukosky, J., Alvarado-Martinex, C. G., Kilbourne, A. M., Rabe-Hesketh, S., & Buysse, D. J. (2021). A randomized controlled trial of the transdiagnostic intervention for sleep and circadian dysfunction (TranS-C) to improve serious mental illness outcomes in a community setting. Journal of Consulting and Clinical Psychology, 89, 537. https://doi.org/10.1037/ccp0000650
- Hertenstein, E., Feige, B., Gmeiner, T., Kienzler, C., Spiegelhalder, K., Johann, A., Jansson-Frojmark, M., Palagini, L., Rücker, G., Riemann, D., & Baglioni, C. (2019). Insomnia as a predictor of mental disorders: A systematic review and meta-analysis. Sleep Medicine Reviews, 43, 96-105. https://doi.org/10.1016/j.smrv.2018.10.006
- Ho, F. Y. Y., Chan, C. S., & Tang, K. N. S. (2016). Cognitive-behavioral therapy for sleep disturbances in treating posttraumatic stress disorder symptoms: A meta-analysis of randomized controlled trials. Clinical Psychology Review, 43, 90-102. https://doi.org/10.1016/j.cpr.2015.09.005
- Horne, J. A., & Östberg, O. (1976). A self-assessment questionnaire to determine morningness-eveningness in human circadian rhythms. International Journal of Chronobiology, 4, 97-110.
- Hysing, M., Heradstveit, O., Harvey, A. G., Nilsen, S. A., Bøe, T., & Sivertsen, B. (2022). Sleep problems among adolescents within child and adolescent mental health services: An epidemiological study with registry linkage. European Child & Adolescent Psychiatry, 31, 121-131. https://doi.org/10.1007/s00787-020-01676-4
- Irfan, M., Schenck, C. H., & Howell, M. J. (2021). NonREM disorders of arousal and related parasomnias: an updated review. Neurotherapeutics, 18, 124-139. https://doi.org/10.1007/s13311-021-01011-y
- Jaussent, I., Bouyer, J., Ancelin, M., Akbaraly, T., Peres, K., Ritchie, K., Besset, A., & Dauvilliers, Y. (2011). Insomnia and daytime sleepiness are risk factors for depressive symptoms in the elderly. Sleep, 34, 1103-1110. https://doi.org/10.5665/SLEEP.1170
- Johns, M. W. (1991). A new method for measuring daytime sleepiness: The Epworth Sleepiness Scale. Sleep, 14, 540-545. https://doi.org/10.1093/sleep/14.6.540
- Kallweit, U., Werth, E., Seiz, A., Sefidan, S., Dahmen, N., Manconi, M., Ehlert, U., & Bassetti, C. (2016). Psychiatric comorbidities in restless legs syndrome. The Journal of Neuropsychiatry and Clinical Neurosciences, 28, 239-242. https://doi.org/10.1176/appi.neuropsych.15030055
- Kang, S., Lee, H., Jung, S. W., Cho, S. N., Han, C., Kim, Y., Lee, M., Joe, S., & Kim, L. (2007). Characteristics and clinical correlates of restless legs syndrome in schizophrenia. Progress in Neuro-Psychopharmacology and Biological Psychiatry, 31, 1078-1083. https://doi.org/10.1016/j.pnpbp.2007.03.011
- Kerkhof, G. A. (2017). Epidemiology of sleep and sleep disorders in The Netherlands. Sleep Medicine, 30, 229-239. https://doi.org/10.1016/j.sleep.2016.09.015
- Kerkhof, G. A., Geuke, M. E., Brouwer, A., Rijsman, R. M., Schimsheimer, R. J., & van Kasteel, V. (2013). Holland Sleep Disorders Questionnaire: A new sleep disorders questionnaire based on the International Classification of Sleep Disorders‐2. Journal of Sleep Research, 22, 104-107. https://doi.org/10.1111/j.1365-2869.2012.01041.x
- LaGrotte, C., Fernandez-Mendoza, J., Calhoun, S. L., Liao, D., Bixler, E. O., & Vgontzas, A. N. (2016). The relative association of obstructive sleep apnea, obesity and excessive daytime sleepiness with incident depression: A longitudinal, population-based study. International Journal of Obesity, 40, 1397-1404. https://doi.org/10.1038/ijo.2016.87
- Lancee, J., & van Schagen, A. (2023). Nachtmerries komen veel voor en verdienen aparte aandacht: Een handreiking voor betere diagnostiek en behandeling. Gedragstherapie, 56, 138-162.
- Lancel, M., Boersma, G. J., & Kamphuis, J. (2021). Insomnia disorder and its reciprocal relation with psychopathology. Current Opinion in Psychology, 41, 34-39. https://doi.org/10.1016/j.copsyc.2021.02.001
- Lancel, M., Ensing, I., & van Veen, M. (2022). Slaap. In W. Cahn, J. Deenik, & J. M. Vermeulen (Eds.), Leefstijlpsychiatrie (pp. 129-159). Bohn Stafleu van Loghum. https://doi.org/10.1007/978-90-368-2524-5
- Lancel, M., van Marle, H. J., van Veen, M. M., & van Schagen, A. M. (2021). Disturbed sleep in PTSD: Thinking beyond nightmares. Frontiers in Psychiatry, 12. https://doi.org/10.3389/fpsyt.2021.767760
- Lee, J. J., & Sundar, K. M. (2021). Evaluation and management of adults with obstructive sleep apnea syndrome. Lung, 199, 87-101. https://doi.org/10.1007/s00408-021-00426-w
- Li, Y., Mirzaei, F., O'Reilly, E. J., Winkelman, J., Malhotra, A., Okereke, O. I., Ascherio, A., & Gao, X. (2012). Prospective study of restless legs syndrome and risk of depression in women. American Journal of Epidemiology, 176, 279-288. https://doi.org/10.1093/aje/kws016
- Mackie, S., & Winkelman, J. W. (2015). Restless legs syndrome and psychiatric disorders. Sleep Medicine Clinics, 10, 351-357. https://doi.org/10.1016/j.jsmc.2015.05.009
- Magee, M., Marbas, E. M., Wright, K. P., Rajaratnam, S. M., & Broussard, J. L. (2016). Diagnosis, cause, and treatment approaches for delayed sleep-wake phase disorder. Sleep Medicine Clinics, 11, 389-401. https://doi.org/10.1016/j.jsmc.2016.05.004
- Maher, A. R., Apaydin, E. A., Hilton, L., Chen, C., Troxel, W., Hall, O., Azhar, G., Larkin, J., Motala, A., & Hempel, S. (2021). Sleep management in posttraumatic stress disorder: A systematic review and meta-analysis. Sleep Medicine, 87, 203-219. https://doi.org/10.1016/j.sleep.2021.08.016
- Mantyh, W. G., Auger, R. R., Morgenthaler, T. I., Silber, M. H., & Moore, W. R. (2016). Examining the frequency of stimulant misuse among patients with primary disorders of hypersomnolence: A retrospective cohort study. Journal of Clinical Sleep Medicine, 12, 659-662. https://doi.org/10.5664/jcsm.5788
- Mijnster, T., Boersma, G. J., Meijer, E., & Lancel, M. (2022). Effectivity of (personalized) cognitive behavioral therapy for insomnia in mental health populations and the elderly: An overview. Journal of Personalized Medicine, 12, 1070. https://doi.org/10.3390/jpm1207107
- Miller, K. E., Brownlow, J. A., & Gehrman, P. R. (2020). Sleep in PTSD: Treatment approaches and outcomes. Current Opinion in Psychology, 34, 12-17. https://doi.org/10.1016/j.copsyc.2019.08.017
- Morgenthaler, T. I., Auerbach, S., Casey, K. R., Kristo, D., Maganti, R., Ramar, K., Zak, R., & Kartje, R. (2018). Position paper for the treatment of nightmare disorder in adults: An American Academy of Sleep Medicine position paper. Journal of Clinical Sleep Medicine, 14, 1041-1055. https://doi.org/10.5664/jcsm.7178
- Nederlandse Vereniging van Artsen voor Longziekten en Tuberculose (NVALT) & Nederlandse Vereniging voor KNO-heelkunde en Heelkunde van het hoofd-halsgebied (NVKNO). (2018). Obstructief slaapapneu bij volwassenen (OSA) [Richtlijn]. https://www.nvalt.nl/kwaliteit/richtlijnen/slaap
- Paine, S., Fink, J., Gander, P. H., & Warman, G. R. (2014). Identifying advanced and delayed sleep phase disorders in the general population: A national survey of New Zealand adults. Chronobiology International, 31, 627-636. https://doi.org/10.3109/07420528.2014.885036
- Palagini, L., Hertenstein, E., Riemann, D., & Nissen, C. (2022). Sleep, insomnia and mental health. Journal of Sleep Research, 31, e13628. https://doi.org/10.1111/jsr.13628
- Pigeon, W. R., Bishop, T. M., & Krueger, K. M. (2017). Insomnia as a precipitating factor in new onset mental illness: a systematic review of recent findings. Current Psychiatry Reports, 19, 1-11. https://doi.org/10.1007/s11920-017-0802-x
- Plante, D. T., Finn, L. A., Hagen, E. W., Mignot, E., & Peppard, P. E. (2017). Longitudinal associations of hypersomnolence and depression in the Wisconsin Sleep Cohort Study. Journal of Affective Disorders, 207, 197-202. https://doi.org/10.1016/j.jad.2016.08.039
- Rahman, S. A., Kayumov, L., Tchmoutina, E. A., & Shapiro, C. M. (2009). Clinical efficacy of dim light melatonin onset testing in diagnosing delayed sleep phase syndrome. Sleep Medicine, 10, 549-555. https://doi.org/10.1016/j.sleep.2008.03.020
- Rauwerda, N., & Verbeek, I. (2023). Cognitieve gedragstherapie voor insomnie (CGT-i): Effectiviteit en inhoud van de behandeling. Gedragstherapie, 56, xxx-xxx.
- Riemann, D., Benz, F., Dressle, R. J., Espie, C. A., Johann, A. F., Blanken, T. F., Leerssen, J., Wassing, R., Henry, A. L., Kyle, S. D., Spiegelhalder, K., & van Someren, E. J. (2022). Insomnia disorder: State of the science and challenges for the future. Journal of Sleep Research, 31, e13604. https://doi.org/10.1111/jsr.13604
- Roth, T., Jaeger, S., Jin, R., Kalsekar, A., Stang, P. E., & Kessler, R. C. (2006). Sleep problems, comorbid mental disorders, and role functioning in the national comorbidity survey replication. Biological Psychiatry, 60, 1364-1371. https://doi.org/10.1016/j.biopsych.2006.05.039
- Rybak, Y. E., McNeely, H. E., Mackenzie, B. E., Jain, U. R., & Levitan, R. D. (2006). An open trial of light therapy in adult attention-deficit/hyperactivity disorder. The Journal of Clinical Psychiatry, 67, 1527-1535. https://doi.org/10.4088/jcp.v67n1006
- Saletu, M., Anderer, P., Högl, B., Saletu-Zyhlarz, G., Kunz, A., Poewe, W., & Saletu, B. (2003). Acute double-blind, placebo-controlled sleep laboratory and clinical follow-up studies with a combination treatment of rr-L-dopa and sr-L-dopa in restless legs syndrome. Journal of Neural Transmission, 110, 611-626. https://doi.org/10.1007/s00702-003-0814-z
- Sarfan, L. D., Gasperetti, C. E., Gumport, N. B., & Harvey, A. G. (2022). Outcomes from the transdiagnostic sleep and circadian intervention (TranS-C) for midlife and older adults with serious mental illness and sleep and circadian dysfunction. Behavior Therapy, 53, 585-599. https://doi.org/10.1016/j.beth.2022.02.001
- Schuch, J. B., Genro, J. P., Bastos, C. R., Ghisleni, G., & Tovo‐Rodrigues, L. (2018). The role of CLOCK gene in psychiatric disorders: Evidence from human and animal research. American Journal of Medical Genetics Part B: Neuropsychiatric Genetics, 177, 181-198. https://doi.org/10.1002/ajmg.b.32599
- Scott, A. J., Webb, T. L., Martyn-St James, M., Rowse, G., & Weich, S. (2021). Improving sleep quality leads to better mental health: A meta-analysis of randomised controlled trials. Sleep Medicine Reviews, 60, 101556. https://doi.org/10.1016/j.smrv.2021.101556
- Selsick, H., & O'Regan, D. (2018). Sleep disorders in psychiatry. BJPsych Advances, 24, 273-283. https://doi.org/10.1192/bja.2018.8
- Sivertsen, B., Harvey, A. G., Gradisar, M., Pallesen, S., & Hysing, M. (2021). Delayed sleep-wake phase disorder in young adults: Prevalence and correlates from a national survey of Norwegian university students. Sleep Medicine, 77, 184-191. https://doi.org/10.1016/j.sleep.2020.09.028
- Sivertsen, B., Harvey, A. G., Pallesen, S., & Hysing, M. (2015). Mental health problems in adolescents with delayed sleep phase: Results from a large population‐based study in Norway. Journal of Sleep Research, 24, 11-18. https://doi.org/10.1111/jsr.12254
- Sivertsen, B., Hysing, M., Harvey, A. G., & Petrie, K. J. (2021). The epidemiology of insomnia and sleep duration across mental and physical health: The SHoT Study. Frontiers in Psychology, 12, 662572. https://doi.org/10.3389/fpsyg.2021.662572
- Stewart, R., Besset, A., Bebbington, P., Brugha, T., Lindesay, J., Jenkins, R., Singleton, N., & Meltzer, H. (2006). Insomnia comorbidity and impact and hypnotic use by age group in a national survey population aged 16 to 74 years. Sleep, 29, 1391-1397. https://doi.org/10.1093/sleep/29.11.1391
- Stubbs, B., Vancampfort, D., Veronese, N., Solmi, M., Gaughran, F., Manu, P., Rosenbaum, S., de Hert, M., & Fornaro, M. (2016). The prevalence and predictors of obstructive sleep apnea in major depressive disorder, bipolar disorder and schizophrenia: A systematic review and meta-analysis. Journal of Affective Disorders, 197, 259-267. https://doi.org/10.1016/j.jad.2016.02.060
- Susta, M., Šonka, K., Bizik, G., Petranek, S., & Nevsimalova, S. (2022). Idiopathic hypersomnia – A dynamic simulation model. Frontiers in Neurology, 13, 902637. https://doi.org/10.3389/fneur.2022.902637
- Swart, M. L., van Schagen, A. M., Lancee, J., & van den Bout, J. (2013). Prevalence of nightmare disorder in psychiatric outpatients. Psychotherapy and Psychosomatics, 82, 267-268. https://doi.org/10.1159/000343590
- Sweetman, A., McEvoy, R. D., Smith, S., Catcheside, P. G., Antic, N. A., Chai-Coetzer, C. L., Douglas, J., O'Grady, A., Dunn, N., Robinson, J., Paul, D., Williamson, P., & Lack, L. (2020). The effect of cognitive and behavioral therapy for insomnia on week-to-week changes in sleepiness and sleep parameters in patients with comorbid insomnia and sleep apnea: A randomized controlled trial. Sleep, 43, zsaa002. https://doi.org/10.1093/sleep/zsaa002
- Takaesu, Y., Inoue, Y., Murakoshi, A., Komada, Y., Otsuka, A., Futenma, K., & Inoue, T. (2016). Prevalence of circadian rhythm sleep-wake disorders and associated factors in euthymic patients with bipolar disorder. PloS One, 11, e0159578. https://doi.org/10.1371/journal.pone.0159578
- Taylor, B. J., & Hasler, B. P. (2018). Chronotype and mental health: Recent advances. Current Psychiatry Reports, 20, 1-10. https://doi.org/10.1007/s11920-018-0925-8
- ten Have, M., Penninx, B. W., van Dorsselaer, S., Tuithof, M., Kleinjan, M., & de Graaf, R. (2016). Insomnia among current and remitted common mental disorders and the association with role functioning: Results from a general population study. Sleep Medicine, 25, 34-41. https://doi.org/10.1016/j.sleep.2016.07.015
- Thomasson, I., & van den Bossche, R. (2021). Diagnostiek van slaapstoornissen. In M. Lancel, M. M. van Veen, & J. Kamphuis (Eds.), Slaapstoornissen in de psychiatrie: Diagnose en behandeling (pp. 29-50). Bohn Stafleu van Loghum. https://doi.org/10.1007/978-90-368-2524-5
- Tu, A. Y., Crawford, M. R., Dawson, S. C., Fogg, L. F., Turner, A. D., Wyatt, J. K., Cristomo, M. I., Chhanani, B. S., Clete, A., Edinger, J. D., Abbott, S. M., Malkani, R. G., Attarian, H. P., Zee, P. C., & Ong, J. C. (2022). A randomized controlled trial of cognitive behavioral therapy for insomnia and PAP for obstructive sleep apnea and comorbid insomnia: Effects on nocturnal sleep and daytime performance. Journal of Clinical Sleep Medicine, 18, 789-800. https://doi.org/10.5664/jcsm.9696
- Turner, J., Drummond, L. M., Mukhopadhyay, S., Ghodse, H., White, S., Pillay, A., & Fineberg, N. A. (2007). A prospective study of delayed sleep phase syndrome in patients with severe resistant obsessive-compulsive disorder. World Psychiatry, 6, 108.
- van Schagen, A., & Lancee, J. (2021). Parasomnieën. In M. Lancel, M. M. van Veen, & J. Kamphuis (Eds.), Slaapstoornissen in de psychiatrie: Diagnose en behandeling (pp. 131-148). Bohn Stafleu van Loghum. https://doi.org/10.1007/978-90-368-2524-5
- van Schagen, A., Lancee, J., & Spoormaker, V. (2016). Imaginatie- en rescriptingtherapie voor nachtmerries. Bohn Stafleu van Loghum. https://doi.org/10.1007/978-90-313-9157-8
- Verbeek, I., & van de Laar, M. (2008). Behandeling van langdurige slapeloosheid. Bohn Stafleu van Loghum. https://doi.org/10.1007/978-90-313-7524-0
- Vlasie, A., Trifu, S. C., Lupuleac, C., Kohn, B., & Cristea, M. B. (2022). Restless legs syndrome: An overview of pathophysiology, comorbidities and therapeutic approaches. Experimental and Therapeutic Medicine, 23, 1-10. https://doi.org/10.3892/etm.2021.11108
- Waite, F., Sheaves, B., Isham, L., Reeve, S., & Freeman, D. (2020). Sleep and schizophrenia: From epiphenomenon to treatable causal target. Schizophrenia Research, 221, 44-56. https://doi.org/10.1016/j.schres.2019.11.014
- Walters, A. S., LeBrocq, C., Dhar, A., Hening, W., Rosen, R., Allen, R. P., & Trenkwalder, C; International Restless Legs Syndrome Study Group. (2003). Validation of the International Restless Legs Syndrome Study Group rating scale for restless legs syndrome. Sleep Medicine, 4, 121-132. https://doi.org/10.1016/s1389-9457(02)00258-7
- Winkelmann, J., Allen, R. P., Högl, B., Inoue, Y., Oertel, W., Salminen, A. V., Winkelman, J. W., Trenkwalder, C., & Sampaio, C. (2018). Treatment of restless legs syndrome: Evidence‐based review and implications for clinical practice (revised 2017). Movement Disorders, 33, 1077-1091. https://doi.org/10.1002/mds.27260
- Winkelmann, J., Prager, M., Lieb, R., Pfister, H., Spiegel, B., Wittchen, H., Holsboer, F., Trenkwalder, C., & Ströhle, A. (2005). Anxietas tibiarum. Journal of Neurology, 252, 67-71. https://doi.org/10.1007/s00415-005-0604-7
- Young, T., Palta, M., Dempsey, J., Skatrud, J., Weber, S., & Badr, S. (1993). The occurrence of sleep-disordered breathing among middle-aged adults. New England Journal of Medicine, 328, 1230-1235. https://doi.org/10.1056/NEJM199304293281704
 © 2009-2025 Uitgeverij Boom Amsterdam
© 2009-2025 Uitgeverij Boom Amsterdam
De artikelen uit de (online)tijdschriften van Uitgeverij Boom zijn auteursrechtelijk beschermd. U kunt er natuurlijk uit citeren (voorzien van een bronvermelding) maar voor reproductie in welke vorm dan ook moet toestemming aan de uitgever worden gevraagd:
Behoudens de in of krachtens de Auteurswet van 1912 gestelde uitzonderingen mag niets uit deze uitgave worden verveelvoudigd, opgeslagen in een geautomatiseerd gegevensbestand, of openbaar gemaakt, in enige vorm of op enige wijze, hetzij elektronisch, mechanisch door fotokopieën, opnamen of enig andere manier, zonder voorafgaande schriftelijke toestemming van de uitgever.
Voor zover het maken van kopieën uit deze uitgave is toegestaan op grond van artikelen 16h t/m 16m Auteurswet 1912 jo. Besluit van 27 november 2002, Stb 575, dient men de daarvoor wettelijk verschuldigde vergoeding te voldoen aan de Stichting Reprorecht te Hoofddorp (postbus 3060, 2130 KB, www.reprorecht.nl) of contact op te nemen met de uitgever voor het treffen van een rechtstreekse regeling in de zin van art. 16l, vijfde lid, Auteurswet 1912.
Voor het overnemen van gedeelte(n) uit deze uitgave in bloemlezingen, readers en andere compilatiewerken (artikel 16, Auteurswet 1912) kan men zich wenden tot de Stichting PRO (Stichting Publicatie- en Reproductierechten, postbus 3060, 2130 KB Hoofddorp, www.cedar.nl/pro).
No part of this book may be reproduced in any way whatsoever without the written permission of the publisher.
Inloggen VGCt en VVGT
Leden van de VGCt en de VVGT loggen in via de site van hun vereniging. Als u op die site bent ingelogd als lid, vindt u daar een button naar het Tijdschrift voor Gedragstherapie.
English
Behavioral Therapy: Journal for Behavioral Therapy and Cognitive Therapy ISSN 0167-7454
Information in English can be found here.







